2. 北京协和医院产科;
3. 首都儿科研究所附属儿童医院普通(新生儿)外科;
4. 北京协和医院儿科;
5. 北京协和医院超声科;
6. 北京协和医院放射科;
7. 北京协和医院麻醉科(北京市, 100020)
2. Department of Obstetrics, Peking Union Medical College Hospital;
3. Department of Neonatal Surgery, Capital Institute of Pediatrics, Affiliated Children's Hospital, Beijing;
4. Department of Pediatrics, Peking Union Medical College Hospital, Beijing;
5. Department of Ultrasonography, Peking Union Medical College Hospital, Beijing;
6. Department of Radiology, Peking Union Medical College Hospital, Beijing;
7. Department of Anesthesiology, Peking Union Medical College Hospital, Beijing
先天性膈疝(congenital diaphragmatic hernia, CDH)是一种胚胎发育过程中因膈肌发育不全导致胎儿腹腔脏器疝入胸腔的疾病,据不完全统计,CDH的发病率约为2.6/10 000[1]。重度CDH的病死率可达70%[2]。随着微创外科(minimally invasive surgery, MIS)技术在儿科手术中的应用日渐广泛,以及高频震荡通气(high frequency oscillatory ventilation, HFOV)、体外膜肺(eextracorporeal membrane oxygenation, ECMO)等支持技术的发展,越来越多的CDH患者得到治疗的机会。CDH的预后与肺发育不全、肺动脉高压程度有关,二者均可导致患者出生后早期严重的心肺功能损害,严重者可能发生低氧血症和酸中毒,甚至需要紧急插管并行ECMO治疗。为避免婴儿在紧急插管前和插管过程中发生严重的低氧血症和酸中毒,产时宫外治疗(ex utero intrapartum treatment, EXIT)常被用于CDH患者的治疗中[3]。本研究旨在回顾性分析新生儿CDH应用EXIT获得的临床经验,并分析CDH的预后相关因素。
材料与方法 一、研究对象对2011年1月1日至2020年12月31日在首都儿科研究所附属儿童医院治疗的95例CDH新生儿患者资料进行回顾性分析。纳入标准:①通过产前或生后影像学检查明确诊断为先天性膈疝;②生后转运至我院新生儿外科住院治疗;③信息记录完整。排除标准:①产后未于我院儿外科首次住院治疗;②信息记录不全;③产前检查发现合并染色体异常;④流产或终止妊娠。
二、资料收集获得的患者信息包括出生胎龄(周),诊断胎龄(周,首次行超声或核磁共振检查发现CDH迹象时的胎龄)、性别、出生体重(kg)、手术时年龄(h),心脏结构异常情况,染色体异常、1分钟Apgar评分、肝脏疝入情况和是否使用补片等。此外,我们还收集了患侧和基于膈肌缺损大小的分类标准[4]。利用Brindle[5]制定的产后预测模型,将患者分为“低风险(0分)”,“中风险(1~2分)”和“高风险(3分以上)”3组。由于本组患者来自中国不同地区,患者的肺头比(lung-head ratio, LHR)数据缺失或测量标准不统一,因此LHR未纳入本研究。
三、EXIT程序患者经产前超声或核磁共振检查确诊为先天性膈疝后,患者家长在本院多学科团队门诊进行咨询,并充分评估预后及风险,签署知情同意书后选择EXIT或标准生产方式。EXIT团队由产科医师、新生儿外科医师、新生儿内科医师和麻醉医师组成。EXIT组行剖宫产时,在胎盘循环支持下为胎儿行气管插管,于人工通气下转运至新生儿重症监护室。本组患者均在综合救治能力强的产前诊断中心实施EXIT,并经术前多学科讨论制定严格的操作规范及流程。目前尚无EXIT的明确禁忌证,但若母亲有严重的妊娠期合并症及并发症,会增加母儿麻醉风险及手术风险,则不考虑行EXIT。
四、随访本研究对患者进行6个月至10年的多学科随访评估,于术后1周、2周、1个月、3个月、6个月和1年、2年、3年、4年、5年及10年定期在门诊随访。随访内容包括心肺、胃肠道、营养、神经发育和肌肉骨骼方面的检查,并每年门诊复诊。
五、统计学分析采用SPSS 25.0进行统计学分析。本研究采用频数和百分比用于描述人数分布等分类变量,采用中位数和四分位数用于描述孕周、体重等连续变量。两组数据均符合正态分布的连续变量使用独立样本t检验进行组间比较,根据样本量及最小期望计数选择使用χ2检验或Fisher's精确检验进行比较,有序分类变量及不符合正态分布的连续变量使用曼- 惠特尼U检验进行比较;通过Logistic回归分析CDH患者预后影响因素,连续变量的临界值通过受试者工作特征曲线分析确定,以P<0.05为差异有统计学意义。
结果 一、EXIT组与非EXIT组临床资料比较共95例患者被纳入研究。EXIT组共22例,其中接受手术的患者21例,存活19例,术后存活率为90.5%;非EXIT组共73例,其中60例接受手术治疗,存活43例,术后存活率为71.7%。两组术后存活率差异有统计学意义(P < 0.05)。95例中, 80例为左侧膈疝,15例为右侧膈疝;产前超声或术中发现肝疝入34例。详见表 1。
| 表 1 存活和死亡组患者临床数据比较[n(%)] Table 1 Comparison of clinical characteristics of survival and death groups[n(%)] |
|
|
81例接受手术治疗的患者中,15例术中可见疝囊;12例因膈肌缺损较大,术中需使用补片修补。54例采用胸腔镜手术治疗,6例因术中持续高碳酸血症及低氧血症而中转开胸手术,48例成功完成胸腔镜手术修补。腹腔镜手术2例,其中1例因膈肌缺损大且疝入胸腔的脏器较多,导致腹腔镜下修补困难,而中转开腹手术。25例因病情较重,直接行开腹膈疝修补术,其中2例术后胸腔积液和2例术后肺炎患者经保守治疗痊愈;2例膈肌缺损较大患者术后复发,通过胸腔镜二次手术成功修复。
比较EXIT组与非EXIT组患者,两组患者的诊断胎龄、出生孕周及出生体重差异无统计学意义(P>0.05),两组患者肝脏疝入胸腔情况和缺损部位差异无统计学意义(P>0.05)。EXIT组住院时间长于非EXIT组(P < 0.001),存活率高于非EXIT组(P=0.018)。见表 2。
| 表 2 EXIT组与非EXIT组患者临床数据比较 Table 2 Comparison of clinical characteristics of EXIT and non-EXIT groups |
|
|
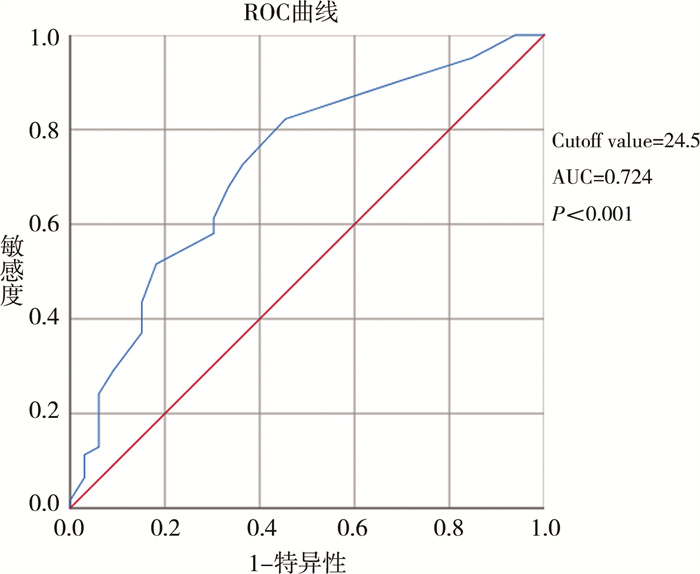
单因素分析结果显示,“行产时宫外治疗”、“诊断胎龄”、“出生体重”、“肝脏疝入胸腔”4个因素在存活组和死亡组之间的分布差异具有统计学意义(表 1)。将以上4个因素作为自变量进行Logistic回归分析,结果显示:行产时宫外治疗(OR=0.104,95%CI:0.022~0.493)、产前诊断时间(OR=0.863,95%CI:0.783~0.952)与肝脏疝入胸腔(OR=9.657,95%CI:3.094~30.137)为先天性膈疝患者预后相关因素(表 3)。产前诊断时间最优诊断效能对应的cutoff值为24.5周(AUC=0.724,P < 0.001),即产前诊断孕周小于24.5周的患者出生后存活率显著低于产前诊断孕周大于24.5周的患者(图 1)。
| 表 3 CDH患者预后因素 Table 3 Prognostic factors of CDH neonates |
|
|
|
图 1 产前诊断孕周的ROC曲线 Fig.1 ROC curve of gestational age of prenatal diagnosis |
近年来,随着高频辅助通气及体外膜肺等技术的进步,CDH患者(尤其危重症CDH患者)的存活率得到了提高。胸腔镜手术的广泛应用也改善了患者的手术治疗效果[6]。目前研究认为,缺损部位、有否肝脏疝入、产前诊断孕周、出生孕周、出生体重等指标与患者的预后存在关联[7-11]。本研究结果显示,行产时宫外治疗、产前诊断时间与肝脏疝入胸腔为先天性膈疝患者预后相关因素,与诸多学者的研究结果相似。
肺发育不全和肺动脉高压是影响CDH患者存活率的两大重要因素[2]。Keijzer[12]认为,CDH患者的肺发育不全与原发性肺部发育异常有关,膈肌发育之前双肺已经受到影响,而在膈肌缺损的情况下,患侧肺受到疝入胸腔的腹腔脏器压迫,导致进一步的发育异常。虽然该假说未得到验证,但从逻辑上可以推测,肺发育过程越早受到干扰,肺实质和血管的发育紊乱程度就越严重,出生后就越有可能表现出严重肺发育不良和持续性肺动脉高压。
二、EXIT程序概述产前诊断技术的不断进步使越来越多的出生结构缺陷在产前被检测出来,包括颈部肿物、先天性高气道阻塞综合征(congenital high airway obstruction syndrome, CHAOS)、胸内肿物和先天性膈疝等。EXIT最初应用于腔内气道阻塞(fetoscopic endoluminal tracheal occlusion, FETO)患者在分娩时取出阻塞夹或气囊,后逐渐用于新生儿疑似呼吸道畸形的情况(如CHAOS、颈部肿物、严重的小颌畸形、严重的心脏畸形等),主要目的是解除患者气道梗阻[3, 13-17]。
EXIT主要分为以下四类:EXIT-气道建立(EXIT-to-airway)、EXIT-肿物切除(EXIT-to-resection)、EXIT-插管行ECMO治疗(EXIT-to-ECMO)以及EXIT-连体胎儿分离(EXIT-to-separation)[18]。EXIT程序的优势在于,在胎盘循环支持下让医师有足够的时间执行一些挽救生命的操作,如支气管镜检查、喉镜检查、气管内插管、气管切开术等,甚至插管行ECMO治疗。在相对可控的情况下可行肺部肿物切除或颈部肿物切除,避免操作中因低氧造成的潜在灾难性后果[19]。有文献报道,母胎之间的气体交换可以维持60 min,最佳情况下气体交换时间长达150 min[20]。EXIT程序的风险在于产妇需要维持胎盘松弛,容易导致胎盘早剥、胎盘撕裂以及失血过多,更易出现伤口感染[3]。本研究中EXIT组22例产妇均未发生严重出血及胎盘早剥,无一例产妇需要术中输血。
三、EXIT是改善新生儿先天性膈疝预后状况的保护因素EXIT的目的是延长子宫胎盘循环时间,以提高出生时建立气道操作的安全性,并降低因严重缺氧或气道阻塞而导致严重后果的可能性[15]。本研究假设EXIT可提高新生儿CDH的存活率,结果显示,产时宫外治疗组术后存活率为90.5%,总存活率为86.4%;而非产时宫外治疗组术后存活率为71.7%。多因素分析结果显示,EXIT是改善新生儿先天性膈疝预后状况的保护因素。
本研究的不足之处在于:第一,本研究为单中心回顾性研究,得出的结论尚需多中心大样本的病例资料进行验证;第二,由于患者来自全国多个医疗中心转运,产前通过超声发现膈疝的时间可能存在因技术导致的误差;第三,本研究虽然初步形成了对产前诊断为先天性膈疝的新生儿行EXIT-气道建立(EXIT-to-airway)的队列研究雏形,但仍无法排除一些混杂因素的影响,故EXIT对于膈疝患者(尤其病情严重的膈疝患者)存活率的影响尚需大样本多中心随机对照试验进行验证。
综上所述,产时宫外治疗安全可行,可降低新生儿CDH出生后死亡率,产时宫外治疗、产前诊断胎龄及肝脏疝入胸腔是影响新生儿先天性膈疝预后的相关因素。
| [1] |
Politis MD, Bermejo-Sánchez E, Canfield MA, et al. Prevalence and mortality in children with congenital diaphragmatic hernia: a multicountry study[J]. Ann Epidemiol, 2021, 56: 61-69. DOI:10.1016/j.annepidem.2020.11.007 |
| [2] |
Chandrasekharan PK, Rawat M, Madappa R, et al. Congenital Diaphragmatic hernia-a review. Maternal health, neonatology and perinatology[J]. 2017, 3: 6. DOI: 10.1186/s40748-017-0045-1.
|
| [3] |
Moldenhauer JS. Ex Utero Intrapartum Therapy. Seminars in pediatric surgery[J]. 2013, 22(1): 44-49. DOI: 10.1053/j.sempedsurg.2012.10.008.
|
| [4] |
Lally KP, Lasky RE, Lally PA, et al. Standardized reporting for congenital diaphragmatic hernia-an international consensus[J]. J Pediatr Surg, 2013, 48(12): 2408-2415. DOI:10.1016/j.jpedsurg.2013.08.014 |
| [5] |
Brindle ME, Cook EF, Tibboel D, et al. A clinical prediction rule for the severity of congenital diaphragmatic hernias in newborns[J]. Pediatrics, 2014, 134(2): e413-e419. DOI:10.1542/peds.2013-3367 |
| [6] |
Coughlin MA, Werner NL, Gajarski R, et al. Prenatally diagnosed severe CDH: mortality and morbidity remain high[J]. J Pediatr Surg, 2016, 51(7): 1091-1095. DOI:10.1016/j.jpedsurg.2015.10.082 |
| [7] |
Jani J, Keller RL, Benachi A, et al. Prenatal prediction of survival in isolated left-sided diaphragmatic hernia[J]. Ultrasound Obstet Gynecol, 2006, 27(1): 18-22. DOI:10.1002/uog.2688 |
| [8] |
Akinkuotu AC, Cruz SM, Abbas PI, et al. Risk-stratification of severity for infants with CDH: Prenatal versus postnatal predictors of outcome[J]. J Pediatr Surg, 2016, 51(1): 44-48. DOI:10.1016/j.jpedsurg.2015.10.009 |
| [9] |
Bouchghoul H, Senat MV, Storme L, et al. Congenital diaphragmatic hernia: does gestational age at diagnosis matter when evaluating morbidity and mortality?[J]. Am J Obstet Gynecol, 2015, 213(4): 535.e531-537. DOI:10.1016/j.ajog.2015.06.012 |
| [10] |
Metkus AP, Filly RA, Stringer MD, et al. Sonographic predictors of survival in fetal diaphragmatic hernia[J]. J Pediatr Surg, 1996, 31(1): 148-151. DOI:10.1016/s0022-3468(96)90338-3 |
| [11] |
Ruano R, Takashi E, da Silva MM, et al. Prediction and probability of neonatal outcome in isolated congenital diaphragmatic hernia using multiple ultrasound parameters[J]. Ultrasound Obstet Gynecol, 2012, 39(1): 42-49. DOI:10.1002/uog.10095 |
| [12] |
Keijzer R, Liu J, Deimling J, et al. Dual-hit hypothesis explains pulmonary hypoplasia in the nitrofen model of congenital diaphragmatic hernia[J]. Am J Pathol, 2000, 156(4): 1299-1306. DOI:10.1016/s0002-9440(10)65000-6 |
| [13] |
Skarsgard ED, Chitkara U, Krane EJ, et al. The OOPS procedure (operation on placental support): in utero airway management of the fetus with prenatally diagnosed tracheal obstruction[J]. J Pediatr Surg, 1996, 31(6): 826-828. DOI:10.1016/s0022-3468(96)90144-x |
| [14] |
Masahata K, Soh H, Tachibana K, et al. Clinical outcomes of ex utero intrapartum treatment for fetal airway obstruction[J]. Pediatr Surg Int, 2019, 35(8): 835-843. DOI:10.1007/s00383-019-04494-1 |
| [15] |
Mychaliska GB, Bealer JF, Graf JL, et al. Operating on placental support: the ex utero intrapartum treatment procedure[J]. J Pediatr Surg, 1997, 32(2): 227-230. DOI:10.1016/s0022-3468(97)90184-6 |
| [16] |
Flake AW, Crombleholme TM, Johnson MP, et al. Treatment of severe congenital diaphragmatic hernia by fetal tracheal occlusion: clinical experience with fifteen cases[J]. Am J Obstet Gynecol, 2000, 183(5): 1059-1066. DOI:10.1067/mob.2000.108871 |
| [17] |
Harrison MR, Adzick NS, Flake AW, et al. Correction of congenital diaphragmatic hernia in utero VⅢ: Response of the hypoplastic lung to tracheal occlusion[J]. J Pediatr Surg, 1996, 31(10): 1339-1348. DOI:10.1016/s0022-3468(96)90824-6 |
| [18] |
Bence CM, Wagner AJ. Ex utero intrapartum treatment (EXIT) procedures[J]. Semin Pediatr Surg, 2019, 28(4): 150820. DOI:10.1053/j.sempedsurg.2019.07.003 |
| [19] |
Liechty KW, Crombleholme TM, Flake AW, et al. Intrapartum airway management for giant fetal neck masses: the EXIT (ex utero intrapartum treatment) procedure[J]. Am J Obstet Gynecol, 1997, 177(4): 870-874. DOI:10.1016/s0002-9378(97)70285-0 |
| [20] |
Hirose S, Sydorak RM, Tsao K, et al. Spectrum of intrapartum management strategies for giant fetal cervical teratoma[J]. J Pediatr Surg, 2003, 38(3): 446-450. DOI:10.1053/jpsu.2003.50077 |
 2021, Vol. 20
2021, Vol. 20


