胰腺肿瘤在儿童较为少见,首选治疗方法是手术切除。目前多数学者认为肿瘤切除时应尽可能保留脏器及功能,但有关肿瘤切除后消化道重建方式的研究相对较少。儿童胰腺质地柔软,胰管细小,与成人胰腺手术相比有一定的区别。目前文献报道的吻合方式包括套入式胰肠吻合、胰管空肠黏膜对黏膜吻合、双U胰肠吻合和胰胃吻合,但何种吻合方式更符合儿童手术操作特点仍需进一步研究。陈孝平院士在1995年首次提出采用贯穿胰腺横向“U”形缝合法行套入式胰肠吻合,为进一步降低胰瘘发生率,后改为纵向“U”形吻合,2015年改间断缝合为连续缝合[1-3]。2018年至今,华中科技大学同济医院附属武汉儿童医院采用“陈氏贯穿胰腺连续缝合法”成功完成了2例儿童实性假乳头状瘤患者的胰肠吻合,并取得满意疗效,现报道如下。
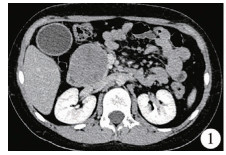
病例1:男,10岁1个月,因全身瘙痒伴黄疸7 d入院。无其他腹部症状及体征,否认外伤史。查体:全身皮肤及巩膜轻至中度黄染,腹部平坦,质地柔软,右中上腹压痛阳性,无反跳痛,未触及包块。辅助检查:血常规、凝血功能、肾功能、血尿淀粉酶等均未见明显异常;肝功能提示TBIL 212.5 umol/L;DBIL 107.9 umol/L;ALT 80U/L。肿瘤标记物检测未见异常。彩超检查提示:下腔静脉前方胆总管旁有实质性肿块,肝内胆管扩张,胆囊胆汁淤积。增强CT检查发现胰头部类圆形软组织密度肿块影,包膜完整,边界清楚,增强后呈轻到中度强化,伴胰腺体尾部萎缩,肝门区及左右肝管扩张,胆总管直径8 mm,考虑胰母细胞瘤可能性大(图 1)。术前诊断:胰头部占位性质待查。术中情况:肿瘤位于胰腺头颈部,大小约55 mm×50 cm×60 mm,质硬,包膜完整,向外推挤十二指肠,压迫胆总管远端,近端扩张约8 mm。肠系膜血管、门静脉及下腔静脉未见肿瘤侵犯,未发现异常增大变硬的淋巴结。术中行胰十二指肠切除术,胰腺断面未见主胰管开口,术中采用“陈氏贯穿胰腺连续缝合法”行肠壁内翻套入式胰肠吻合,再行胆肠、胃肠吻合。术毕于胆肠吻合口旁、胰肠吻合口旁及直肠骶前间隙处各置一根引流管。术后病理检查诊断为胰头部实性假乳头状瘤(图 2)。术后恢复顺利,无胰瘘、胆漏等并发症发生。
|
图 1 胰头部假乳头状症术前CT Fig.1 Preoperative CT revealed a space-occupying lesion at pancreatic head.A strong possibility of pancreatoblastoma was considered 注 胰头部占位性病变,考虑胰母细胞瘤可能性大 |

|
图 2 胰头部实性假乳头状瘤病理结果 Fig.2 Postoperative pathology confirmed that it was solid-pseudopapillary neoplasm |
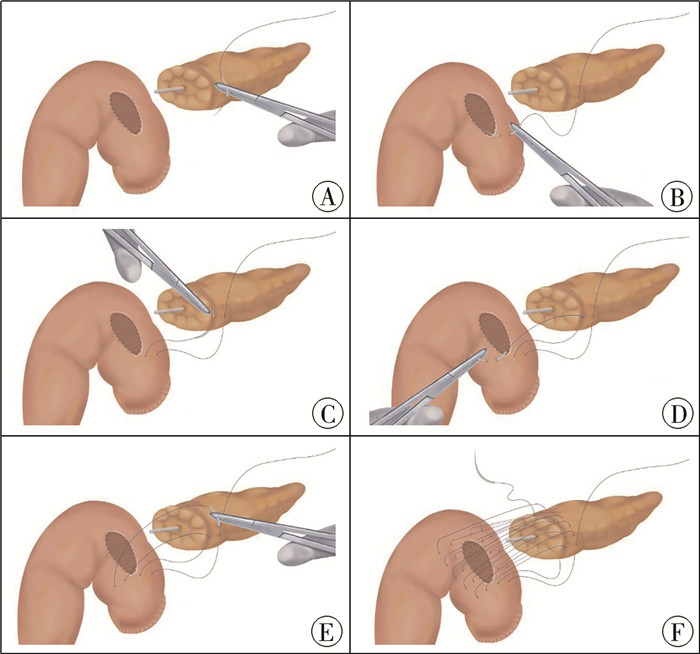
病例2:女,14岁,因“腹痛2 d,CT检查发现胰头占位2 d”入院,否认外伤史。查体:腹部平坦,右中上腹部压痛阳性,反跳痛阴性,可触及包块,边界不清。辅助检查:实验室检测、肝肾功能、凝血象、血尿淀粉酶等均未见异常。肿瘤标记物检测均正常。彩超检查提示胰头处囊性包块,未见钙化及分隔;CT检查提示胰头部类圆形低密度肿块影,边缘光整,内部密度均匀(图 3)。术前拟诊断为囊腺瘤,术中情况:探查见肿瘤位于胰腺头部,大小约65 mm×70 mm×65 mm,壁较厚,包膜尚完整,质软,内含囊性液体。术中行保留十二指肠的胰头部肿瘤切除术,保留胆道,胰腺断面未见主胰管开口,术中采用“陈氏贯穿胰腺连续缝合法”行肠壁内翻套入式胰肠吻合。术毕于胰肠吻合口旁及直肠骶前间隙处各置一根引流管。术后病理诊断:胰头部黏液性囊腺瘤(图 4)。术后恢复顺利,无胰瘘等并发症发生。贯穿胰腺连续缝合行空肠内翻套入式胰肠吻合方法操作步骤见图 5。

|
图 3 胰头部黏液性囊腺瘤CT Fig.3 Preoperative CT hinted at a cystic space-occupying lesion at pancreatic head.A strong possibility of pancreatic cystadenoma was considered 注 胰头部囊性占位性病变,考虑囊腺瘤可能性大 |

|
图 4 胰头部黏液性囊腺瘤病理结果 Fig.4 Postoperative pathology confirmed that it was mucinous cystadenoma |
|
图 5 贯穿胰腺连续缝合行空肠内翻套入式胰肠吻合方法 Fig.5 Continuous suturing throughout pancreas for inserting jejunum inversion during pancreaticojejunostomy |
胰腺手术中,选择恰当的消化道重建方式对减少术后胰漏等并发症至关重要。目前胰腺重建手术方式中应用较多的是胰肠吻合,其次是胰胃吻合。前者主要包括胰管对空肠黏膜的吻合、捆绑式胰肠吻合和套入式胰肠吻合。儿童胰腺具有质地柔软、胰管细小等特点。每一种吻合方式都有各自的优势和不足,掌握对应措施,根据患者的胰腺质地及胰管直径等情况进行个体化选择,才能最大程度降低胰瘘发生风险或降低胰瘘级别。
目前在儿童患者中开展较为普遍的吻合方式是传统的套入式胰腺空肠端端吻合。此方式在胰十二指肠切除术开展初期应用较广泛,其操作简单。与成人比较,儿童胰腺质地更为柔软,在缝合技术欠缺的情况下,较容易发生针眼处胰腺组织的撕裂和胰瘘等。且胰腺断面长期受消化液的浸泡和腐蚀,易继发出血,炎症反复刺激后胰管开口瘢痕狭窄,易导致慢性胰腺炎的发生,远期效果不明确。经多个医疗中心开展,此术式已经被证实为一种安全可靠的吻合方式。“U”型连续缝合的优点是缝针次数减少,手术时间缩短,空肠壁呈袖口内翻,吻合牢靠,降低了传统套入法缝合和打结时胰腺损伤的风险。为降低胰腺断端出血的风险,此术式要求采用不可吸收线褥式或间断缝合胰腺断端3~5针,预防术后断面出血。儿童胰腺质地柔软,胰管细小,此术式尤为适用。术中反复检查2例患者的胰腺残端,未见主胰管开口,采用“陈氏贯穿胰腺连续缝合法”顺利完成胰肠吻合,手术过程顺利,术后早期及随访期间均未出现并发症。
目前成人胰十二指肠切除术主要采用的吻合方式为胰管对空肠黏膜吻合,此方法在1945年由Varco[4]首次提出,其优势在于实现了胰管和空肠黏膜的对端吻合,保证了胰液引流的通畅性。缝合完成以后,胰腺断面埋置于空肠的浆膜下,不再受消化液的浸泡与腐蚀,术后发生吻合口出血的风险降低。此吻合方法牢靠、安全,适用于Ⅰ型胰管(即胰管直径扩张至少在3 mm以上)的病例。对于大多数儿童患者,胰管过于细小且胰管壁较薄,此术式不仅可能增加手术操作难度、延长手术时间,还可能增加术中、术后并发症发生风险。因此,此方式虽吻合效果理想,却不适用于儿童。对于年龄较大或合并有胰管扩张的儿童患者,术中如能清楚辨识胰管,且胰管直径条件允许,可以考虑尝试胰管空肠黏膜吻合。邓玉华等[5]报道了4例借助2.5倍手术放大镜成功实施胰管空肠黏膜吻合的病例;王金湖等[6]报道9例胰腺空肠吻合中,7例行套入式吻合,2例胰管空肠黏膜吻合;国外文献亦有个案报道[7]。临床上儿童胰管直径多<3 mm,胰管空肠黏膜吻合困难,目前多沿用传统套入式吻合方法。
胰胃吻合术最早在1946年由Waugh等[8]报道,洪德飞等[9]在2008年对其进行改良,创建了捆绑式胰胃吻合的方式,并在临床实践中逐步改进,后被多项研究证实为一种非常安全的吻合方式[10]。其优势在于手术操作相对简单,不受解剖位置限制,适用于任何直径大小的胰腺断面,且捆绑式吻合发生胰腺撕裂、胰瘘的可能性降低。另一个优势在于此吻合方式实现了胆胰分流,一旦发生胆肠吻合口瘘,可避免周围血管及脏器发生严重的腐蚀感染。有研究报道[11],对于胰管直径<3 mm不适合行胰管空肠黏膜吻合的患者,选择改良捆绑式胰胃吻合可能是一种较好的消化道重建方式,有助于降低胰瘘发生率。本院早期开展过2例,均恢复良好,未见上述并发症发生[12, 13]。但有文献报道胰胃吻合可能导致胃排空延迟,且胰腺断面受胃酸长期腐蚀,增加了胰腺残端出血的风险,术后远期是否会影响胰腺功能尚不明确。
综上所述,胰腺消化道重建方式多样,各有优缺点,但何种吻合方式更符合儿童手术操作特点需基于长期大样本随访研究。“陈氏贯穿胰腺连续缝合法”作为目前成人较常用的消化道重建方式之一,对儿童患者安全、有效,可作为儿童胰腺手术消化道重建的一种选择。
| [1] |
陈孝平, 张志伟, 张必翔, 等. 双"U"形贯穿缝合法行胰腺-空肠端端套入式吻合[J]. 中华外科杂志, 2007, 45(5): 355-356. Chen XP, Zhang ZW, Zhang BX, et al. Duplex U-shaped full-thickness suturing for end-to-end invaginated pancreaticojejunostomy[J]. Chinese Journal of Surgery, 2007, 45(5): 355-356. DOI:10.3760/j.issn:0529-5815.2007.05.020 |
| [2] |
陈孝平. 贯穿胰腺纵向"U"形缝合法行空肠内翻套入式胰肠吻合术[J]. 腹部外科, 2017, 30(3): 153-154. Chen XP. Longitudinal U-shaped full-thickness suturing for end-to-end invaginated pancreaticojejunostomy[J]. Journal of Abdominal Surgery, 2017, 30(3): 153-154. DOI:10.3969/j.issn.1003-5591.2017.03.001 |
| [3] |
陈孝平. 陈氏贯穿胰腺连续缝合法行肠壁内翻套入式胰肠吻合术的几点体会[J]. 腹部外科, 2019, 32(2): 77-79. Chen XP. Experiences U-shaped full-thickness continuous suturing for end-to-end invaginated pancreaticojejunostomy[J]. Journal of Abdominal Surgery, 2019, 32(2): 77-79. DOI:10.3969/j.issn.1003-5591.2019.02.001 |
| [4] |
Varco RL. A method of implanting the pancreatic duct into the jejunum in the Whipple operation for carcinoma of the pancreas[J]. Surgery, 1945, 18(5): 569-573. |
| [5] |
邓玉华, 张明满, 郭泓伶, 等. 4例儿童胰十二指肠切除术的临床疗效分析[J]. 临床小儿外科杂志, 2019, 18(6): 498-502. Deng YH, Zhang MM, Guo HL, et al. Clinical analysis of 4 cases of children undergoing pancreaticoduodenectomy[J]. J Clin Ped Sur, 2019, 18(6): 498-502. DOI:10.3969/j.issn.1671-6353.2019.06.012 |
| [6] |
王金湖, 茅君卿, 蔡嘉斌, 等. 保留十二指肠的胰头肿瘤切除术在儿童胰头肿瘤治疗中的应用[J]. 浙江医学, 2019, 41(18): 1989-1991. Wang JH, Mao JQ, Cai JB, et al. Application of pancreatic head tumor resection preserving duodenum in children[J]. Zhejiang Medicine, 2019, 41(18): 1989-1991. DOI:10.12056/j.issn.1006-2785.2019.41.18 |
| [7] |
Angela I, Marco VMM, Olena K, et al. A method of reconstruction after pancreaticoduodenectomy for pancreatic malignancies in very young children: Two cases reports[J]. J Pediatr Surg Case Rep, 2016, 11: 50-54. DOI:10.1016/j.epsc.2016.04.004 |
| [8] |
Waugh JM, Clagett OT. Resection of the duodenum and head of the pancreas for carcinoma: analysis of 30 cases[J]. Surgery, 1946, 20(2): 224-232. |
| [9] |
Hong DF, Liu YB, Peng SY, et al. Binding pancreaticogastrostomy in laparoscopic central pancreatectomy: a novel technique in laparoscopic pancreatic surgery[J]. Surg Endosc, 2016, 30(2): 715-720. DOI:10.1007/s00464-015-4265-z |
| [10] |
洪德飞, 秦仁义, 王敏, 等. 胰十二指肠切除术消化道重建方式个体化选择临床研究[J]. 中国实用外科杂志, 2017, 37(1): 71-74. Hong DF, Qin RY, Wang M, et al. Application of individual selection strategy for pancreatico-digestive anastomosis after pancreaticoduodenectomy[J]. Chin J Pract Surg, 2017, 37(1): 71-74. DOI:10.19538/j.cjps.issn1005-2208.2017.01.21 |
| [11] |
王乐, 沈丽萍. 运用达芬奇手术机器人辅助系统治疗小儿胰腺肿瘤[J]. 临床小儿外科杂志, 2018, 17(5): 363-366. Wang L, Shen LP. Treatment of pediatric pancreatic tumors by robotic surgical system[J]. J Clin Ped Sur, 2018, 17(5): 363-366. DOI:10.3969/j.issn1671-6353.2018.05.011 |
| [12] |
Fisher JC, Kuenzler KA, Bodenstein L, et al. Central pancreatectomy with pancreaticogastrostomy in children[J]. J Pediatr Surg, 2007, 42(4): 740-746. DOI:10.1016/j.jpedsurg.2006.12.023 |
| [13] |
Osada S, Imai H, Sasaki Y, et al. reconstruction method after pancreaticoduodenectomy: idea to prevent serious complications[J]. JOP, 2012, 13(1): 1-6. |
 2021, Vol. 20
2021, Vol. 20


