小儿先天性心脏病(先心病)手术后因潜在多种生理和病理因素,常发生出凝血相关并发症,对于先心病患者,特别是那些手术后需要体外膜氧合(extracorporeal membrane oxygenation, ECMO)支持的患者,出凝血问题尤为突出。据文献报道,随着先心病救治水平的提升,其术后并发症发生率及病死率已显著下降[1];但是出凝血相关并发症依然是先心病手术后的常见并发症之一,严重者可直接或间接导致患者死亡[2]。术后早期以旋转式血栓弹力监测(rotational thromboelastometry, ROTEM)算法为导向,通过术中快速纠正10 min外源性血栓弹力(exogenous thromboelastometry, EXTEM)和10 min纤维蛋白血栓弹力(fibrinous thromboelastometry, FIBTEM)来进行出凝血管理,已成功且广泛运用于国外心脏手术中,但国内目前对先心病手术后出凝血问题尚无统一的规范化管理流程。本文旨在对先心病患者手术后出凝血机制、凝血功能监测、输血管理、外科处理及药物应用、特殊类型先心病患者手术后出凝血管理等问题进行系统阐述。
一、先心病手术后出凝血机制的改变 (一) 疾病病理生理改变对手术后凝血功能的影响受疾病影响,部分先心病患者的凝血功能与健康人群相比有所不同[3]。有研究发现,与健康儿童和成人相比,先心病的凝血酶生成明显受损,表现为凝血酶生成潜力(endogenous thrombin potential, ETP)显著下降[6, 7]。紫绀型先心病患者因长期缺氧,红细胞压积代偿性增高,其他血液成分减少,血流粘度和剪切应力随之增加,血小板被破坏[4];同时,纤维蛋白原/纤维蛋白聚合成分的凝块硬度降低[5]。
(二) 外科手术对凝血功能的影响术中操作所致出血包括活动性出血及弥漫性出血[8]。血管及心脏表面切口常发生活动性出血,而缝合不当、松脱及针眼漏血往往是直接原因;锯开胸骨、分离黏连的组织可导致创面弥漫性出血。在体外循环(cardiopulmonary bypass, CPB)心脏停搏期间,血流为平流且血压较低,小血管的出血不易察觉,复跳后血流恢复为搏动性血流,血压升高,前期闭合的小血管,特别是小动脉重新开放,表现为出血增多。出血后纤溶系统被不同程度激活,过度的纤溶活力会打破患者的出凝血平衡,进一步诱发凝血功能紊乱。
(三) 术中输注库存红细胞对凝血功能的影响与成人相比, 体外循环下行先心病纠治手术的新生儿、婴幼儿围术期输血量更大[9]。在新生儿和婴幼儿中,心脏手术期间的输血量相当于一次“大规模输血”,即24 h内输血量相当于1个自身血容量,或12 h内输血量相当于0.5个自身血容量[10];输血后凝血因子和血小板、纤维蛋白原等被稀释,凝血功能下降。由于库存红细胞在储存期间会产生微小颗粒、钾离子、游离铁等[11],输血时患者血液中的钙离子被螯合,进一步减弱了凝血功能。
(四) 体外循环(cardiopul menary by pass, CPB)对凝血功能的影响在CPB支持期间,血液与非生理管路接触后同时激活凝血、纤溶及全身炎症反应系统;生理状态下的出凝血平衡被破坏,血管与管路趋向于形成血栓。因此,CPB过程中必须使用肝素预防致命血栓、凝块的出现。CPB后,肝素的抗凝活性通过鱼精蛋白逆转[12];此外,鱼精蛋白还能减少血小板聚集[13]。当肝素剂量过大,凝血因子过度抑制,则抗凝过度;当肝素剂量不足或患者抗凝血酶Ⅲ缺乏,抗凝不足时,同样增加术后血栓和出血风险。鱼精蛋白中和肝素不足时可导致术后肝素残留,诱发术后出血;CPB后鱼精蛋白使用过量也可引发“鱼精蛋白相关性出血”[14]。因此肝素与鱼精蛋白的给药比例非常重要,目前本中心给予鱼精蛋白中和的剂量是肝素的1.5倍,待血凝块出现、仔细检查无明显出血点后再关胸,如无明显血凝块,可以小剂量(总剂量的10%)追加1次鱼精蛋白(一般术后追加鱼精蛋白概率低)。国外有研究发现,鱼精蛋白与肝素的剂量比例>1与术后12 h失血量增多有关[15],但二者更加精确的比例需要相关临床试验进一步证实。
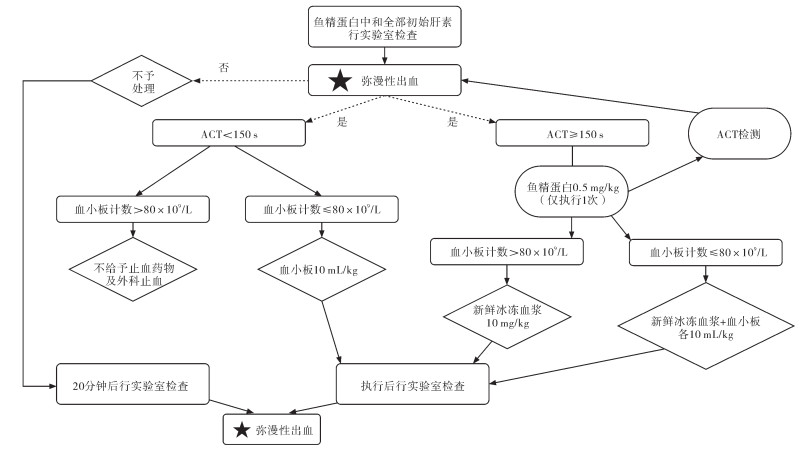
二、围术期出凝血监测及输血管理先心病手术后出凝血异常的原因很复杂,快速找到确切病因进行有针对性的治疗才能有效纠正凝血功能障碍[16]。为此,国内外各医疗中心在常规监测凝血功能的基础上逐步应用血栓弹力图(thrombelastogram, TEG),以加强对先心病患者围术期凝血功能的监测[17]。多项研究表明,术中应用TEG可以减少血小板和冷沉淀的使用,从而更加经济有效地指导输血[18]。在这一基础上,结合成分输血的概念,Nakayam等开发了以旋转血栓弹力(rotational thromboelastometry, ROTEM)为导向的计算方法(图 1),通过术中快速纠正10 min EXTEM和10 min FIBTEM来进行早期止血干预,相较于既往以ACT及血常规检查为导向的监测方式(图 2),新计算方法减少了术后失血量和输血需求,并缩短了先心病患者在ICU的停留时间[19]。

|
图 1 基于10 min外源性TEM和10 min纤维蛋白TEM的止血管理ROTEM-guided算法 Fig.1 Hemostatic management ROTEM-guided algorism based upon EMTEM-A10 and FIBTEM-A10 |
|
图 2 基于ACT及血常规检查的出凝血监测方案 Fig.2 Monitoring protocols of hemorrhage and coagulopathy based upon ACT and blood routine |
通常婴幼儿及儿童抗血小板类药物的应用较少,但手术中会应用肝素抗凝。外科止血后,如暂时未发现弥漫性出血,则20 min后再次评估止血状况。发现弥漫性出血后,首先观察TEG肝素酶对比试验,如肝素酶TEM凝血时间/内源性TEM凝血时间<0.8,则提示存在肝素残留,应根据患者体重追加鱼精蛋白0.5 mg/kg。如未检测到肝素残留,观察10 min时的外源性TEM(EMTEM-A10)及纤维蛋白TEM(FIBTEM-A10)。当EMTEM-A10>30 mm且FIBTEM-A10>5 mm时,可不给予药物及外科操作止血,20 min后再次行ROTEM检查评估止血状况;当EMTEM-A10>30 mm,且FIBTEM-A10≤5 mm时,给予新鲜冰冻血浆20 mL/kg;当EMTEM-A10≤30 mm且FIBTEM-A10>5 mm时,给予血小板10 mL/kg;当EMTEM-A10≤30 mm,且FIBTEM-A10≤5 mm时,给予新鲜冰冻血浆15 mL/kg及血小板10 mL/kg;输注结束后再次行ROTEM检查评估止血状况。在第二次评估过程中,如新发或弥漫性出血未改善,则重复此流程。
如果经过多轮评估处理,上述TEM指标均调整至正常范围,仍有出血,按15 μg/kg补充凝血因子Ⅶ。如已排除上述各类凝血异常,补充凝血因子Ⅶ后仍有明显出血,可考虑手术探查。
(二) 按比例成分输血与应用外源性凝血物质目前采用的成分输血是根据实验室检查结果补充缺乏的血液成分。但成分输血并非有益无害,输注过量红细胞可引发肺损伤等输血相关并发症[20];输注过量血浆,则稀释了红细胞和血小板的浓度[21];输注过量血小板可导致血液高凝状态。因此,成分输血的量和比例要适当。
Holcomb等[22]的一项多中心研究表明,当输注血小板、血浆与红细胞比例为1 ∶ 1 ∶ 1~1 ∶ 1 ∶ 2时,可以降低患者病死率。其原因是这种比例能够有效增加组织氧供,改善凝血功能,并尽力避免稀释性凝血功能障碍。但本中心尚无成分输血的具体比例,国内外其他心脏中心对这一问题也仍在进一步研究[23]。
对于年龄小、体重轻、心脏功能衰竭的患者,应用外源性凝血物质有助于在节约液体空间的前提下达到止血及纠正凝血功能障碍的目的。凝血酶原复合物可改善凝血酶缺乏[24];纤维蛋白原可改善纤溶亢进、低纤维蛋白原血症,当围术期出血患者纤维蛋白原水平低于1.5 g/L时,建议输注纤维蛋白原[25];欧洲麻醉管理协会更新的围术期出血指南提出,当患者有出血表现且凝血因子Ⅲ<30%时,建议输注凝血因子Ⅲ[26]。如果围术期已完成了外科严密止血,最优策略的输血、抗纤溶药物应用,并纠正了内环境紊乱等,仍无法有效止血,欧洲创伤出血管理指南及国外多项大规模临床研究均提示,输注重组凝血因子VIIa(rFVIIa)有助于减轻术后难治性出血[27, 28]。目前已有成功应用rFVIIa救治先心病手术后难治性出血的案例报道,但其应用时机和安全剂量仍有待于进一步研究[29]。
三、围术期出凝血问题的外科处理及药物应用 (一) 术中严密止血术中充分游离组织,减少需缝合组织的对合张力,应用细小针头并仔细检查缝合结构,有助于止血及减少出血。此外,所有剥离面必须广泛烧灼。压迫止血法以物理手段封堵了出血部位,使血流暂停,从而促使血液凝固,该操作简便,但止血时间相对较长,力度难以把握,无法募集更多的凝血因子与底物。对于压迫、血管结扎或其他方式无法有效控制的小血管及毛细血管出血,可选用生物胶水,因其流动性可以精准到达出血部位,迅速控制难以触及的出血点[30]。可吸收止血纱在外科领域应用广泛,它具有活化凝血因子、黏附血小板的功能,通过与创面紧密贴合发挥化学性止血作用,其独特的可吸收功能在术后逐步降解,因此不构成体内植入物[31]。总之,不同的术中止血方法各有其独特优势。
(二) 药物的应用1. 抗纤溶药物:CPB过程中管路与持续生成的纤维蛋白形成巨大的、类似于内皮损伤处的表面,纤溶酶在此处被广泛激活,纤溶系统活力亢进。氨甲环酸是纤溶酶的竞争性抑制剂,在心脏手术中广泛应用[32],且通过约100万患者中的应用研究,证实不会增加血栓发生率[33]。围术期应用氨甲环酸预防或处理出血可以降低多脏器功能衰竭的发生率和病死率[34]。
2. 钙剂:在凝血级联反应中,钙离子是Ⅱ、Ⅶ、Ⅸ、Ⅹ凝血因子及蛋白S和蛋白C激活的辅助因子,并有助于血小板在血管破损处凝固。低钙血症会导致凝血功能紊乱,增加血制品的输注和患者病死率[35]。先心病患者围术期可能发生库存红细胞输注及血液稀释,钙离子需要维持在正常范围内,氯化钙或葡萄糖酸钙可以纠正低钙血症。
3. 糖皮质激素:目前多数医学中心在CPB手术中应用甲基强的松龙抑制炎症反应,但术后出凝血管理方面的应用尚未形成共识。基于凝血激活和炎症反应之间的相互作用,Paparella等[36]发现甲强龙500 mg预处理可以减少凝血酶的产生,改善术中及术后的止血状态及减少输血。关于儿童应用糖皮质激素进行术后出凝血管理的时机、剂量、安全性仍有待于进一步探索。
四、特殊类型先心病手术后的出凝血管理1. 新生儿先心病手术后的出凝血管理:接受心脏直视手术的新生儿手术后出血的风险更高,输血需求也相对更高[37]。其原因是新生儿凝血系统与大龄儿童有所不同。首先,研究发现部分新生儿特别是早产儿血小板反应性偏低,且CPB对新生儿血小板活跃程度的影响较大,但这一问题的根本原因尚未明确,因此当前新生儿仍采用与儿童及成人相同的血小板输注指南[38-40];更优的输注方法仍需要进一步研究。其次,术中降温一方面可减慢凝血级联反应,降低凝血酶的生成;另一方面降低血小板表面的血栓素及糖蛋白水平,减弱血小板功能[41],新生儿是对低温最为敏感的一类人群,低温破坏了脆弱的出凝血平衡[42]。第三,新生儿抗凝血酶-Ⅲ水平缺乏,直到3至6月龄时才能达到成人中肝素充分起效的水平(0.8 U/mL)[17]。
此外,既往有研究发现,新生儿CPB手术中的肝素水平低于成年患者[43];较低的肝素水平可能无法有效抑制凝血酶生成,并引发血小板止血功能障碍,最终导致术后出凝血功能障碍。因此,新生儿手术中的最佳肝素使用剂量仍存在争议。Hepcon止血管理系统(Hepcon,HMS,美敦力公司,明尼阿波利斯) 可以在床边通过自动鱼精蛋白滴定进行全血肝素浓度的测量,根据测定结果给药,在研究中表现为输血需求减少,机械支持时间缩短[44]。目前,新生儿先心病手术后的出凝血管理需要针对上述特点进行调整,个性化管理可能是未来的重要研究方向。
2. 先心病手术后ECMO支持的出凝血管理:目前先心病手术后ECMO支持的儿童患者存活率仅47%,较其他疾病(如呼吸衰竭等)ECMO支持的生存率偏低,其中出凝血相关并发症往往直接或间接导致死亡[45, 46]。ECMO需全身肝素化,在外科止血严密、没有明显活动性出血的前提下,ACT维持在180~200 s,活化部分凝血活酶时间维持在50~70 s,间隔2~3 h测定抗凝指标,随时调整肝素用量[47]。一般要求ECMO运行中血小板计数>100×109/L,纤维蛋白原>0.8~1.0 g/L,根据检查结果及时补充血液成分。
Khorsandi等[48]回顾性分析了66名心脏手术后ECMO支持的患者,其中1/3的患者在ECMO运行中出现了出血,最终需行开胸探查。该中心认为潜在出血比早期出血更易导致不良预后,ECMO运行中需要良好的出血警报机制,当出血量<3 mL·kg-1·h-1时,方可使用肝素。本医疗中心将出血管理经验总结为以下要点:术中严密止血、双荷包固定插管、术后补充足够而不过量的凝血物质(凝血物质达到正常值底限即可)、肝素小剂量启动模式(术后第一天不应用肝素,第二天如未见明显出血则可以启动肝素,起始剂量为5 U·kg-1·h-1)、高转速转流模式预防系统凝血、及时清除伤口凝血块预防纤溶亢进和填塞等,现阶段已形成单中心范围内较规范的管理经验。
总之,目前国外医学中心已经报道较多小儿先心病手术后出凝血相关并发症管理的新进展,特别是心脏手术中早期启动基于ROTEM算法的出凝血管理,已被证实可以改善预后,减少输血,降低病死率。国内对于先心病手术后的出凝血管理已经积累了一定的临床经验,但多数基于既往指南,未能与国外最新研究进展接轨,尚无明确、统一的规范化管理流程。为进一步提升临床医疗质量,还需要开展相关研究和加强各医疗中心之间的交流。
| [1] |
任璐璐, 沈立. 微创手术治疗儿童先天性心脏病的应用进展[J]. 临床小儿外科杂志, 2020, 19(10): 943-948. Ren LL, Shen L. Recent advances of mini-invasive pediatric cardiac surgery[J]. J Clin Ped Sur, 2020, 19(10): 943-948. DOI:10.3969/j.issn.1671-6353.2020.10.016 |
| [2] |
Gaies M, Pasquali SK, Donohue JE, et al. Seminal postoperative complications and mode of death after pediatric cardiac surgical procedures[J]. Ann Thorac Surg, 2016, 102(2): 628-635. DOI:10.1016/j.athoracsur.2016.02.043 |
| [3] |
McCrindle BW, Li JS, Manlhiot C, et al. Challenges and priorities for research: a report from the National Heart, Lung, and Blood Institute (NHLBI)/National Institutes of Health (NIH) Working Group on thrombosis in pediatric cardiology and congenital heart disease[J]. Circulation, 2014, 130(14): 1192-1203. DOI:10.1161/CIRCULATIONAHA.113.008428 |
| [4] |
Lill MC, Perloff JK, Child JS. Pathogenesis of thrombocytopenia in cyanotic congenital heart disease[J]. Am J Cardiol, 2006, 98(2): 254-258. DOI:10.1016/j.amjcard.2006.01.083 |
| [5] |
Laskine-Holland ML, Kahr WH, Crawford-Lean L, et al. The association between cyanosis and thromboelastometry (ROTEM) in children with congenital heart defects: a retrospective cohort study[J]. Anesth Analg, 2017, 124(1): 23-29. DOI:10.1213/ANE.0000000000001708 |
| [6] |
Rizza A, Di Felice G, Luciano R, et al. Calibrated automated thrombogram values in infants with cardiac surgery before and after cardiopulmonary bypass[J]. Thromb Res, 2017, 160: 91-96. DOI:10.1016/j.thromres.2017.09.021 |
| [7] |
Kremers RM, Wagenvoord RJ, de Laat HB, et al. Low pediatric thrombin generation is caused by an attenuation of prothrombin conversion[J]. Thromb Haemost, 2016, 115(6): 1090-1100. DOI:10.1160/TH15-09-0716 |
| [8] |
奚爱华, 罗雯懿, 何萍萍. 先天性心脏病术后异常出血的观察与护理[J]. 上海护理, 2016, 16(3): 65-66. Xi AH, Luo WY, He PP. Observation and nursing of postoperative abnormal bleeding of congenital heart disease[J]. Shanghai Nursing, 2016, 16(3): 65-66. |
| [9] |
刘宇航, 文平, 刘启龙, 等. 75例低龄低体重先心病急诊、亚急诊心内直视手术疗效分析[J]. 临床小儿外科杂志, 2019, 18(9): 779-783. Liu YH, Wen P, Liu QL, et al. Emergency and sub-emergency operations for congenital heart disease in 75 infants with a low age and a low body weight[J]. J Clin Ped Sur, 2019, 18(9): 779-783. DOI:10.3969/j.issn.1671-6353.2019.09.015 |
| [10] |
Chidester SJ, Williams N, Wang W, et al. A pediatric massive transfusion protocol[J]. J Trauma Acute Care Surg, 2012, 73(5): 1273-1277. DOI:10.1097/TA.0b013e318265d267 |
| [11] |
Poisson JL, Tuma CW, Shulman IA. Inventory management strategies that reduce the age of red blood cell components at the time of transfusion[J]. Transfusion, 2016, 56(7): 1758-1762. DOI:10.1111/trf.13639 |
| [12] |
Peterson JA, Maroney SA, Zwifelhofer W, et al. Heparin-protamine balance after neonatal cardiopulmonary bypass surgery[J]. J Thromb Haemost, 2018, 16(10): 1973-1983. DOI:10.1111/jth.14245 |
| [13] |
Boer C, Meesters MI, Veerhoek D, et al. Anticoagulant and side-effects of protamine in cardiac surgery: a narrative review[J]. Br J Anaesth, 2018, 120(5): 914-927. DOI:10.1016/j.bja.2018.01.023 |
| [14] |
Koster A, Borgermann J, Gummert J, et al. Protamine overdose and its impact on coagulation, bleeding, and transfusions after cardiopulmonary bypass: results of a randomized double-blind controlled pilot study[J]. Clin Appl Thromb Hemost, 2014, 20(3): 290-295. DOI:10.1177/1076029613484085 |
| [15] |
Peterson JA, Maroney SA, Zwifelhofer W, et al. Heparin-protamine balance after neonatal cardiopulmonary bypass surgery[J]. J Thromb Haemost, 2018, 16(10): 1973-1983. DOI:10.1111/jth.14245 |
| [16] |
Spahn DR. TEG®-or ROTEM®-based individualized goal-directed coagulation algorithms: don't wait-act now![J]. Crit Care, 2014, 18(6): 637. DOI:10.1186/s13054-014-0637-3 |
| [17] |
Boer C, Meesters MI, Milojevic M, et al. 2017 EACTS/EACTA guidelines on patient blood management for adult cardiac surgery[J]. J Cardiothorac Vasc Anesth, 2018, 32(1): 88-120. DOI:10.1053/j.jvca.2017.06.026 |
| [18] |
Kane LC, Woodward CS, Husain SA, et al. Thromboelastography-does it impact blood component transfusion in pediatric heart surgery?[J]. J Surg Res, 2016, 200(1): 21-27. DOI:10.1016/j.jss.2015.07.011 |
| [19] |
Nakayama Y, Nakajima Y, Tanaka KA, et al. Thromboelastometry-guided intraoperative haemostatic management reduces bleeding and red cell transfusion after paediatric cardiac surgery[J]. Br J Anaesth, 2015, 114(1): 91-102. DOI:10.1093/bja/aeu339 |
| [20] |
Chaiwat O, Lang JD, Vavilala MS, et al. Early packed red blood cell transfusion and acute respiratory distress syndrome after trauma[J]. Anesthesiology, 2009, 110(2): 351-360. DOI:10.1097/ALN.0b013e3181948a97 |
| [21] |
Ponschab M, Schöchl H, Gabriel C, et al. Haemostatic profile of reconstituted blood in a proposed 1:1:1 ratio of packed red blood cells, platelet concentrate and four different plasma preparations[J]. Anaesthesia, 2015, 70(5): 528-536. DOI:10.1111/anae.13067 |
| [22] |
Holcomb JB, del Junco DJ, Fox EE, et al. The prospective, observational, multicenter, major trauma transfusion (PROMMTT) study: comparative effectiveness of a time-varying treatment with competing risks[J]. JAMA Surg, 2013, 148(2): 127-136. DOI:10.1001/2013.jamasurg.387 |
| [23] |
Holcomb JB, Tilley BC, Baraniuk S, et al. Transfusion of plasma, platelets, and red blood cells in a 1:1:1 vs a 1:1:2 ratio and mortality in patients with severe trauma: the PROPPR randomized clinical trial[J]. JAMA, 2015, 313(5): 471-482. DOI:10.1001/2013.jamasurg.387 |
| [24] |
Fitzgerald J, Lenihan M, Callum J, et al. Use of prothrombin complex concentrate for management of coagulopathy after cardiac surgery: a propensity score matched comparison to plasma[J]. Br J Anaesth, 2018, 120(5): 928-934. DOI:10.1016/j.bja.2018.02.017 |
| [25] |
Godier A, Greinacher A, Faraoni D, et al. Use of factor concentrates for the management of perioperative bleeding: guidance from the SSC of the ISTH[J]. J Thromb Haemost, 2018, 16(1): 170-174. DOI:10.1111/jth.13893 |
| [26] |
Kozek-Langenecker SA, Ahmed AB, Afshari A, et al. Management of severe perioperative bleeding: guidelines from the European Society of Anaesthesiology: first update 2016[J]. Eur J Anaesthesiol, 2017, 34(6): 332-395. DOI:10.1111/jth.13893 |
| [27] |
Spahn DR, Bouillon B, Cerny V, et al. The European Guideline on Management of Major Bleeding and Coagulopathy Following Trauma: Fifth Edition[J]. Crit Care, 2019, 23(1): 98. DOI:10.1186/s13054-019-2347-3 |
| [28] |
Sisti DJ, Williams GD, Ding V, et al. Prothrombin complex concentrates in pediatric cardiac surgery: the current state and the future[J]. Ann Thorac Surg, 2017, 104(4): 1423-1431. DOI:10.1016/j.athoracsur.2017.04.009 |
| [29] |
Guzzetta NA, Russell IA, Williams GD. Review of the off-label use of recombinant activated factor Ⅶ in pediatric cardiac surgery patients[J]. Anesth Analg, 2012, 115(2): 364-378. DOI:10.1213/ANE.0b013e31825aff10 |
| [30] |
强生生物外科止血系列家族[J]. 中国医疗器械信息, 2012, 98(10): 98. Johnson & Johnson biosurgical hemostasis serial family[J]. China Medical Device Information, 2012, 98(10): 98. |
| [31] |
欧满灿, 苏洁明, 吴盾, 等. 鼻内镜术后不同填塞材料对患者术后出血、疼痛的影响[J]. 吉林医学, 2019, 40(1): 143-144. Ou MC, Su JM, Wu D, et al. Comparsion of two packing hemostatic materials after functional endoscopic sinus surgery[J]. Jilin Medical Journal, 2019, 40(1): 143-144. DOI:10.3969/j.issn.1004-0412.2019.01.065 |
| [32] |
Myles PS, Smith JA, Painter T. Tranexamic acid in patients undergoing coronary-artery surgery[J]. N Engl J Med, 2017, 376(19): 1893. DOI:10.1056/NEJMoa1606424 |
| [33] |
Shakur H, Roberts Ⅰ, Fawole B, et al. Effect of early tranexamic acid administration on mortality, hysterectomy, and other morbidities in women with post-partum haemorrhage (WOMAN): an international, randomised, double-blind, placebo-controlled trial[J]. Lancet, 2017, 389(10084): 2105-2116. DOI:10.1016/S0140-6736(17)30638-4 |
| [34] |
Cole E, Davenport R, Willett K, et al. Tranexamic acid use in severely injured civilian patients and the effects on outcomes: a prospective cohort study[J]. Ann Surg, 2015, 261(2): 390-394. DOI:10.1097/SLA.0000000000000717 |
| [35] |
Giancarelli A, Birrer KL, Alban RF, et al. Hypocalcemia in trauma patients receiving massive transfusion[J]. J Surg Res, 2016, 202(1): 182-187. DOI:10.1016/j.jss.2015.12.036 |
| [36] |
Paparella D, Parolari A, Rotunno C, et al. The effects of steroids on coagulation dysfunction induced by cardiopulmonary bypass: a Steroids in Cardiac Surgery (SIRS) trial substudy[J]. Semin Thorac Cardiovasc Surg, 2017, 29(1): 35-44. DOI:10.1053/j.semtcvs.2017.01.007 |
| [37] |
Ferrer-Marin F, Stanworth S, Josephson C, et al. Distinct differences in platelet production and function between neonates and adults: implications for platelet transfusion practice[J]. Transfusion, 2013, 53(11): 2814-2821. DOI:10.1111/trf.12343 |
| [38] |
Lin CY, Shuhaiber JH, Loyola H, et al. The safety and efficacy of antifibrinolytic therapy in neonatal cardiac surgery[J]. PLoS One, 2015, 10(5). DOI:10.1371/journal.pone.0126514 |
| [39] |
Manlhiot C, Gruenwald CE, Holtby HM, et al. Challenges with heparin-based anticoagulation during cardiopulmonary bypass in children: impact of low antithrombin activity[J]. J Thorac Cardiovasc Surg, 2016, 151(2): 444-450. DOI:10.1016/j.jtcvs.2015.10.003 |
| [40] |
Romlin BS, Soderlund F, Wahlander H, et al. Perioperative monitoring of platelet function in paediatric cardiac surgery by thromboelastometry, or platelet aggregometry?[J]. Br J Anaesth, 2016, 116(6): 822-828. DOI:10.1093/bja/aew053 |
| [41] |
Forman KR, Diab Y, Wong EC, et al. Coagulopathy in newborns with hypoxic ischemic encephalopathy (HIE) treated with therapeutic hypothermia: a retrospective case-control study[J]. BMC Pediatr, 2014, 14: 277. DOI:10.1186/1471-2431-14-277 |
| [42] |
Cholette JM, Faraoni D, Goobie SM, et al. Patient Blood Management in Pediatric Cardiac Surgery: A Review[J]. Anesth Analg, 2018, 127(4): 1002-1016. DOI:10.1213/ANE.0000000000002504 |
| [43] |
Guzzetta NA, Miller BE, Todd K, et al. An evaluation of the effects of a standard heparin dose on thrombin inhibition during cardiopulmonary bypass in neonates[J]. Anesth Analg, 2005, 100(5): 1276-1282. DOI:10.1213/01.ANE.0000149590.59294.3A |
| [44] |
Gruenwald CE, Manlhiot C, Chan AK, et al. Randomized, controlled trial of individualized heparin and protamine management in infants undergoing cardiac surgery with cardiopulmonary bypass[J]. J Am Coll Cardiol, 2010, 56(22): 1794-1802. DOI:10.1016/j.jacc.2010.06.046 |
| [45] |
Extracorporeal Life Support Organization (ELSO), ELSO Database Definitions 02-01-2018[EB/OL].https://www.elso.org/Portals/0/Files/PDF/ELSO%20Database%20Definitions%202018-2-1, 2018-02-02.
|
| [46] |
Dalton HJ, Garcia-Filion P, Holubkov R, et al. Association of bleeding and thrombosis with outcome in extracorporeal life support[J]. Pediatr Crit Care Med, 2015, 16(2): 167-174. DOI:10.1097/PCC.0000000000000317 |
| [47] |
Ando M, Takahashi Y, Suzuki N. Open heart surgery for small children without homologous blood transfusion by using remote pump head system[J]. Ann Thorac Surg, 2004, 78(5): 1717-1722. DOI:10.1016/j.athoracsur.2004.05.006 |
| [48] |
Khorsandi M, Davidson M, Bouamra O, et al. Extracorporeal membrane oxygenation in pediatric cardiac surgery: A retrospective review of trends and outcomes in Scotland[J]. Ann Pediatr Cardiol, 2018, 11(1): 3-11. DOI:10.4103/apc.APC_88_17 |
 2021, Vol. 20
2021, Vol. 20


