在一些严重新生儿胃肠道疾病治疗中,肠造瘘术有着举足轻重的作用,它最大程度提高了肠穿孔、肠坏死或严重消化道畸形患儿的生存概率,为进一步的治疗赢得了时间[1, 2]。因为新生儿肠造瘘多为暂时性造瘘,造瘘术后常伴有造口肠管回缩、肠管脱垂、造口周围伤口感染等并发症。本研究对南方医科大学附属东莞市妇幼保健院2011年至2018年收治的45例新生儿肠造瘘病例进行回顾性分析,采用随机分配方式分为改良组和传统组,改良组近端造瘘肠管均采用改良式肠造瘘引流方式,传统组近端造瘘肠管不作处理,并对两组近端造口处理后的术后情况进行回顾性分析,现总结如下。
材料与方法 一、研究对象及分组以南方医科大学附属东莞市妇幼保健院小儿外科2011年1月至2018年8月收治的45例接受手术治疗的肠造瘘新生儿为研究对象,包括新生儿坏死性小肠结肠炎14例,肠扭转坏死5例,先天性肛门闭锁14例,消化道穿孔8例,先天性肠闭锁3例,先天性巨结肠1例。其中男31例,女14例;日龄1~30 d,平均日龄(4.8±1.6)d。足月儿21例,早产儿24例。根据术中造瘘位置分为低位造瘘和高位造瘘。传统组中低位造瘘20例,高位造瘘7例,改良组中低位造瘘15例,高位造瘘3例,两组对比差异无统计学意义(P>0.05)。根据造瘘方式又分为单腔造瘘和双腔造瘘,传统组中单腔造瘘15例,双腔造瘘12例;改良组中单腔造瘘10例,双腔造瘘8例,两组对比差异无统计学意义(P>0.05)。两组患儿性别、年龄、足月/早产、体重、造瘘方式等一般情况对比,差异无统计学意义(P>0.05)。纳入标准:①出生日龄≤28 d的新生儿,根据胎龄及体重分为足月儿及早产儿,胎龄满37~42周且体重大于2.5 kg为足月儿,胎龄<37周且体重<2.5 kg为早产儿;②根据病情在急诊或亚急诊条件下接受手术治疗,患儿均在我院行肠造瘘手术。所有病例遵循随机化原则分组,并由同一组医生完成手术,造瘘方式根据病情调整,改良组只在近端造瘘肠管位置处采用改良式肠造瘘装置引流,传统组近端造瘘肠管不作任何处理。改良组所实施的手术方式已通过医院伦理委员会批准,并告知所有患儿家属手术风险,并签署相关知情同意书。
二、手术方法患儿均在急诊或亚急诊下行剖腹探查术,新生儿肠造瘘手术后并发症多与造瘘液外渗或侧漏相关,因此,我们假设:改变造瘘液的排放方式,尽可能隔离伤口,有可能降低术后并发症的发生率。小儿包皮环扎是利用机械压力,使远端包皮坏死脱落的同时达到伤口愈合的目的,相对于传统包皮手术,它不仅简化了手术步骤,而且有效降低了并发症发生率[3-5]。该技术目前已经广泛应用于小儿包皮手术中,我们从中得到启发,根据包皮环扎这种慢性机械性切割包皮的原理,将其应用于造瘘手术中,选用与造瘘肠管直径大小相匹配的包皮环,用弹力线固定在近端造瘘肠管上,调整松紧以尽可能延缓包皮环的脱落,再通过避孕套与其组装成一个简易引流装置(图 1)。具体方法如下:在手术过程中,选取需要行造瘘的近端肠管,准备所需的材料,主要包括避孕套、包皮环、组织剪、无菌慕丝线、弹力线(图 2)。制作前先测量近端造瘘口肠管内径大小,选择适合肠管内径大小的包皮环,擦去避孕套的润滑剂, 将避孕套末端剪出一个缺口(图 3),套入包皮环,然后外翻过包皮环的手柄,用慕丝线将避孕套固定在包皮环上(图 4),再将包皮环套入造瘘肠管中,用弹力线将其固定在近端肠管中(图 5),方法类同包皮环套术;固定后折断包皮环手柄,从避孕套内取出包皮环手柄,在避孕套起始端开始反折,再用一小夹子固定,再在小夹子外面套上乳胶指套,然后用橡皮筋固定,以防金属夹子损伤婴儿皮肤。采用常规方法关闭腹壁各层,留置腹腔引流管,用凡士林纱布覆盖造瘘口外露肠管(图 6)。如患儿为双腔造瘘,远端造口距离近端造口肠管5~8 cm,以便后期贴合人工造口袋。

|
Download:
|
| 图 1 改良式造口装置构成图(避孕套、包皮环、包皮环柄) Fig. 1 Figure of improved ostomic device (condom, circumcision, circumcision handle) | |
|
Download:
|
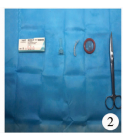
| 图 2 术中使用材料:2-0慕丝线、包皮环、弹力线、避孕套、组织剪 Fig. 2 Intraoperative materials: 2-0 mousse thread, circumcision, elastic line, condom, tissue scissors | |

|
Download:
|
| 图 3 避孕套末端剪出一个小缺口 Fig. 3 Clipping a small gap at the end of condom | |
|
Download:
|
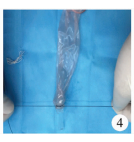
| 图 4 包皮环穿过缺口,用慕丝线固定 Fig. 4 Circumcision was passed through the gap and fixed with a mousse thread | |
|
Download:
|
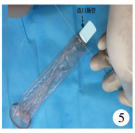
| 图 5 将避孕套翻转后,用弹力线固定在造口肠管上 Fig. 5 After condom was flipped, it was fixed on stoma tube with elastic wire | |
|
Download:
|
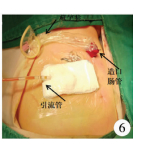
| 图 6 术后伤口外观 Fig. 6 Postoperative wound status | |
采用SPSS 20.0进行统计学分析,对于年龄、手术时间、术中出血量、术后住院时间等计量资料以(x ±s)表示,两组间比较采用独立样本t检验;对性别、早产/足月、造口位置、术式、术后并发症、非计划再次手术情况等计数资料采用频数分析,两组间率的比较采用χ2检验。对于并发症类型的描述与分析,因部分并发症发生频率很低,故采用频数分析,两组间率的比较采用Fisher精确概率法。以P < 0.05为差异有统计学意义。
结 果传统组27例中治愈26例,高位造瘘7例(切除肠管65~95 cm),其中1例因感染性休克并发多器官功能衰竭死亡;改良组18例中治愈18例,高位造瘘3例(切除肠管70~95 cm),无一例死亡。两组患儿的早产情况、出生体重及病情严重程度差异均无统计学意义(P>0.05);改良组在肠管脱垂、肠管回缩以及切口疝的发生情况上与传统组对比差异无统计学意义(P>0.05),但在术后总并发症的发生上,差异有统计学意义(P < 0.05);改良组手术时间为(89.50±16.73) min,传统组手术时间为(86.07±17.27)min,差异无统计学意义(P>0.05);改良组术后住院时间为(19.89±4.54)d,传统组术后住院时间为(24.73±11.57)d,差异有统计学意义(P < 0.05)。改良组非计划再次手术1例,传统组非计划再次手术10例,差异有统计学意义(P < 0.05),详见表 1。改良组术后近端肠管2~3 d排气排便(均通过避孕套观察),肠功能完全恢复约5~7 d,全部病例术后5~7 d开始试喂5%葡萄糖水,无异常后根据病情逐步给予蔼尔舒肠道配方奶喂养,术后6~7 d固定至近端肠管上的包皮环会自行脱落,此时改贴人工造口袋,并经腹部B超明确腹腔无明显积液后拔除腹腔引流管,术后7~9 d拆除腹壁伤口缝线;对于低体重新生儿,出暖箱至喂养正常后,家属学习造口护理后出院,平均住院时间(30±9)d,出院后门诊随访3至6个月,再择期实施二期或三期手术。改良组术后无一例出现造口肠管回缩、狭窄、脱垂及排便困难、腹壁伤口感染等并发症。
|
|
表 1 两组患儿手术情况及手术后并发症发生率对比 Table 1 Comparisons of intraoperative findings and postoperative complications |
新生儿肠造瘘术通常针对危重急腹症患儿,造瘘方式多样,多为暂时性肠造瘘,目的都是保障近端肠造口的排便通畅,以降低肠内压力、控制感染、为后续进一步救治争取时间。但这样的处理方式也带来了术后切口感染、切口疝、造口肠管回缩等一系列棘手的问题[3]。
儿童肠造瘘术后并发症的发生率较成人高,国外报道发生率在20.8% ~68%[4],国内文献报道在37.1% ~79.5%[5]。常见并发症包括切口感染、切口疝、肠管脱垂、水电解质紊乱、造瘘口出血及造瘘口周围皮炎等,造瘘口位置越高,并发症发生概率越大。术后早期过于频繁的造口护理操作容易导致造瘘液外渗,这也是造成术后并发症频发的重要原因。因此,如何使造瘘液和伤口有效隔离是我们研究的出发点。小儿包皮环的延迟脱落现象给了我们设计的灵感:即利用包皮环机械慢性切割的原理延迟脱落,再利用避孕套将造瘘液引流至伤口以外。本研究中使用的小儿肠造口引流装置在获取国家实用新型专利后,经伦理审批及知情同意应用于新生儿肠造口手术中,通过包皮环和避孕套形成一个封闭的引流通道,使与切口及造瘘口周围皮肤隔离。包皮环一般在术后5~7 d脱落,既避免了肠造瘘液对周围皮肤的腐蚀,又降低了切口污染的发生率,给予切口充分的愈合时间,起到保护腹部切口的目的,避免了因并发症所致非计划手术对患儿的打击。
本研究中,改良组手术时间以及术中出血量和传统组比较无显著差异,其中平均手术时间略长于传统组,可能与引流装置的组装及操作熟练程度有关。改良组非计划再次手术的发生率低于传统组(5.6% vs.37%),差异有统计学意义。因所有手术均为同一医生主刀,避免了手术操作不一致造成的疗效差异,所以非计划再次手术的原因主要和术后并发症相关。其中切口感染是肠造瘘术后最常见的并发症,发生率约41%,可能导致切口全层裂开或切口疝[9, 10]。其次是造口肠管回缩及脱垂,国外报道其发生率在2% ~18.8%之间[11, 12]。这些术后并发症很可能引发切口全层裂开、切口疝或肠脱垂所致肠嵌顿坏死,均可导致患儿面临不必要的非计划再次手术。文献报道非计划再次手术发生率为3.9% ~18%[13]。在我们的研究中,传统组在术后并发症的总发生例数上明显高于改良组,传统组中非计划再次手术的实施多由于切口感染裂开及肠管回缩,而切口感染裂开约占70%,传统组中的死亡病例曾因切口反复感染导致全层裂开,在1个月内实施了两次手术。改良组有1例接受了非计划手术,是由于高位肠造瘘术后肠造瘘液丢失过多,需要提前行关瘘手术。造口引流装置有效地隔离了手术切口及其周围皮肤与肠造瘘液的接触,最大程度上降低了切口感染以及切口疝的发生率。我们认为,对感染的控制能有效降低肠管回缩及肠管突出的发生率,但仍需要更多的临床证据支持。
切口感染一般发生在术后3~7 d,也正是肠造瘘液排出的时间,此时造口护理尤为重要。目前,市场上缺乏与新生儿造口肠管相匹配的造口袋,多需通过二次裁剪。在临床工作中,我们发现近端造瘘肠管突出于腹壁的长度大多维持在2.0~3.0 cm,最长不超过4.0 cm,且形状越规则,术后护理越方便。由于不同手术者手术操作的熟练程度不一,因此造口肠管往往会呈现出各种不规则形态。我们采用和肠管直径相匹配的包皮环,形状规则,待包皮环脱落后均可形成环形、规则的肠管外形,并且对外露肠管的长度也可进行有效的控制,不至于过长或过短。术后1周内无需对造口肠管处进行频繁的护理操作,还可有效观察肠造瘘液情况,不仅节约了造口护理费用,而且便于术后护理和病情观察。5~7 d后包皮环脱落形成规则的肠管外形,此时切口也基本愈合,方便人工造口袋的裁剪及贴合。研究显示,改良组术后住院时间显著短于传统组,这也和改良组术后护理工作更加便捷相关,更加方便的造口护理方案也缩短了患儿家属学习造口护理的时间,且有效降低了非计划再次手术的风险,缩短了住院时间,节省了医疗资源。
本方法在应用过程中需要注意一些细节问题:①一定要选择与造口肠管直径匹配的包皮环,过大或者过小都可能影响脱落的时间;②一定要选用弹力线固定,因为丝线固定会使包皮环脱落过快,且丝线易造成造口肠管出血;③术后避孕套一定要在远端用金属夹封闭,以利于观察术后早期造口的排气和排便情况;④造口肠管与包皮环连接处需用凡士林纱包裹,保护造口肠管;⑤对于包皮环过久不脱落的情况,可以选择拆除弹力线,对已坏死的肠组织予以切除。
应用这种改良造口引流装置的优点在于:①封闭式的引流完全隔离了造瘘口周围皮肤和腹壁伤口,给予切口充分的时间愈合;②更加规则的肠管外形,使得术后护理更加简单、有效;③包皮环起到了固定支撑的作用,可使术后引流更加充分,不存在术后近端造瘘肠管水肿致梗阻情况,而且避孕套末端夹闭可以在术后早期有效观察造瘘口的排气、排便;④取材方便,制作简单。不足之处在于:第一,包皮环为硬质聚乙烯材质,术后患儿活动过大容易造成造口肠管出血;第二,本研究纳入的病例数较少,虽然目前暂无并发症发生,但随着病例数的增加,可能会逐渐暴露出一些问题,是否可以降低肠管回缩及肠管脱垂发生率仍需要大样本数据支持;第三,本研究中纳入了一些高位造瘘的病人,我很好地避免了伤口感染,但高流量造成的电解质紊乱、严重营养不良等情况无法避免,这也是造成病人住院时间长,非计划再次手术的主要原因。
综上所述,我们认为在新生儿肠造瘘手术中,此改良装置的应用可有效解决了造瘘口周围腹壁伤口感染及造瘘肠管术后水肿所致梗阻的问题,降低因感染或伤口愈合不良导致非计划再次手术等不良后果的风险,有效降低患儿住院费用及术后住院时间,方便术后造瘘口护理以及肠管血运的观察。
| 1 |
Bishop HC. Colostomy in the newborn: Indications, techniques, complications and care[J]. Am J Surg, 1961, 101(5): 642-648. DOI:10.1016/0002-9610(61)90275-6. |
| 2 |
Cain WS, Kiesewetter WB. Infant colostomy:Its role and complications[J]. Arch Surg, 1965, 91(2): 314-320. DOI:10.1097/00000658-196506000-00017. |
| 3 |
刘玉献, 徐步存. 包皮环扎术与包皮环切术治疗小儿包茎、包皮过长疗效分析[J]. 河南外科学杂志, 2013, 19(3): 103-104. DOI:10.3969/j.issn.1007-8991.2013.03.083. Liu YX, Xu BC. Efficacy analysis of prepuce cerclage and circumcision for pediatric phimosis and redundant prepuce[J]. Henan Journal of Surgery, 2013, 19(3): 103-104. DOI:10.3969/j.issn.1007-8991.2013.03.083. |
| 4 |
彭友林, 韩武红. 包皮环扎与包皮环切两种术式的比较[J]. 中国男科学杂志, 2010, 24(6): 62-63. DOI:10.3969/j.issn.1008-0848.2010.06.018. Peng YL, Han WH. Comparison of prepuce cerclage versus circumcision[J]. Chinese Journal of Andrology, 2010, 24(6): 62-63. DOI:10.3969/j.issn.1008-0848.2010.06.018. |
| 5 |
李仁举, 田金徽, 杨克虎, 等. 包皮环套术治疗小儿及青少年包茎或包皮过长的Meta分析[J]. 循证医学, 2010, 10(2): 92-97. DOI:10.3969/j.issn.1671-5144.2010.02.009. Li RJ, Tian JH, Yang KH, et al. Circumcision in the treatment of toddler and adolescent phimosis and redundant prepuce: a Meta-analysis[J]. Journal of Evidence-based Medicine, 2010, 10(2): 92-97. DOI:10.3969/j.issn.1671-5144.2010.02.009. |
| 6 |
Ohashi K, Koshinaga T, Uehara S, et al. Sutureless enterostomy for extremely low birth weight infants[J]. J Pediatr Surg, 2017, 52(11): 1873-1877. DOI:10.1016/j.jpedsurg.2017.08.009. |
| 7 |
Steinau G, Ruhl KM, Hörnchen H, et al. Enterostomy complications in infancy and childhood[J]. Langenbecks Arch Surg, 2001, 386(5): 346-349. DOI:10.1007/s004230100243. |
| 8 |
唐维兵, 徐小群, 耿其明, 等. 新生儿结肠造瘘术165例分析[J]. 临床小儿外科杂志, 2008, 7(5): 41-43. DOI:10.3969/j.issn.1671-6353.2008.05.014. Tang WB, Xu XQ, Geng QM, et al. Neonatal colostomy: a report of 165 cases[J]. J C Ped Sur, 2008, 7(5): 41-43. DOI:10.3969/j.issn.1671-6353.2008.05.014. |
| 9 |
Edwards DP, Leppington-Clarke A, Sexton R, et al. Stoma-related complications are more frequent after transverse colostomy than loop ileostomy: a prospective randomized clinical trial[J]. Br J Surg, 2001, 88(3): 360-363. DOI:10.1046/j.1365-2168.2002.208816.x. |
| 10 |
林海, 李权, 林国雄. 预置切口缝线预防小儿肠造瘘关瘘术后切口感染[J]. 临床小儿外科杂志, 2011, 10(5): 392-393. DOI:10.3969/j.issn.1671-6353.2011.05.26. Lin H, Li Q, Lin GX. Incision pre-suturing in the prevention of postoperative stoma infections after pediatric enterostomy[J]. J Clin Ped Sur, 2011, 10(5): 392-393. DOI:10.3969/j.issn.1671-6353.2011.05.26. |
| 11 |
Musemeche CA, Kosloske AM, Ricketts RR. Enterostomy in necrotizing enterocolitis: an analysis of techniques and timing of closure[J]. J Pediatr Surg, 1987, 22(6): 479-483. DOI:10.1016/S0022-3468(87)80200-2. |
| 12 |
Nour S, Beck J, Stringer MD. Colostomy complications in infants and children[J]. Ann R Coll Surg Engl, 1996, 78(6): 526-530. DOI:10.1007/BF02306098. |
| 13 |
Chandramouli B, Srinivasan K, Jagdish S, et al. Morbidity and mortality of colostomy and its closure in children[J]. J Pediatr surg, 2004, 39(4): 596-599. DOI:10.1016/j.jpedsurg.2003.12.016. |
 2020, Vol. 19
2020, Vol. 19


