肠造瘘手术是腹部外科中粪便改道的一种常用治疗手段,也是抢救危重急腹症患儿的常用术式,在新生儿及婴幼儿腹部外科手术中应用广泛[1]。新生儿肠造瘘术常用于新生儿急性坏死性小肠结肠炎、先天性巨结肠等需旷置远端肠管的疾病,也可用于部分病情危重、麻醉及手术耐受能力差且急需粪便改道的患儿。肠造瘘部位以小肠、结肠为主,其中小肠造瘘术后的并发症问题尤其突出(如顽固腹泻、水电解质平衡失调、皮肤糜烂、肠管脱出等),国外报道肠造瘘术并发症的总发生率达38.2%,且术后护理困难[2]。这些术后问题是导致患儿家属不愿接受肠造瘘手术的重要原因。为此,我们对小肠造瘘的手术方式进行了改良,采用活瓣式小肠造瘘术进行治疗,并取得良好效果,现报告如下。
材料与方法 一、一般资料2016年8月至2018年4月天津市儿童医院新生儿外科采用末端回肠活瓣式袢式造瘘术治疗的患儿共13例(为活瓣式肠造瘘术组),既往统计采用末端回肠常规袢式造瘘术治疗的患儿共10例(常规肠造瘘术组);患儿原发疾病包括:坏死性小肠结肠炎10例,长段型巨结肠7例,全结肠型巨结肠2例,胎粪性腹膜炎2例,中肠扭转1例,末端回肠闭锁1例。活瓣式肠造瘘术组13例,出生胎龄(37.5±2.7)周,手术时日龄(11.5±11.1)d,手术时体重(3.2±0.8)kg,造口近端肠管长度(121.8±17.9)cm。常规肠造瘘术组10例,胎龄(37.3±3.2)周,手术时日龄(13.9±14.0)d,手术时体重(3.0±0.6)kg,造口近端肠管长度(124.3±22.9)cm。纳入标准:①需要行粪便改道者;②接受手术治疗者;③临床资料完整者。排除标准:①合并严重的其他系统畸形者;②先天或手术切除大量小肠后造成短肠综合征者;③临床资料记录不规范和测量偏差较大者。活瓣式肠造瘘术组与常规肠造瘘术组患儿的孕周胎龄、手术时日龄、手术时体重、造口近端肠管长度等指标的差异均没有统计学意义(P>0.05),具有可比性,见表 1。
|
|
表 1 两组接受造瘘术患儿的基线资料对比( |
所有患儿在全身麻醉状态下,由同一单位新生儿外科手术团队完成操作。于腹腔镜或开腹直视下正确识别欲造瘘肠段,扩张右下腹穿刺孔至适宜大小或于右下腹另行戳口,将肠管袢式拖出切口外,并保留适当长度。先将肠管浆肌层与腹膜及腹壁肌层缝合固定,在与该缝合层面约一个肠管直径距离处位置,再将肠管浆肌层与皮肤、皮下、腹壁肌肉一并缝合固定,使处于腹壁内肠段形成类似回盲部的“瓣样”皱襞结构。用红霉素眼膏外涂造口周缘。
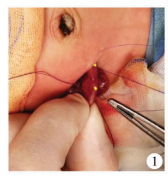
|
Download:
|
| 图 1 两黄色小点的间距为两个缝合层面的距离(约为一个肠管直径) Fig. 1 The distance between two yellow dots was the distance between two suture layers (approximately one bowel diameter) | |

|
Download:
|
| 图 2 肠造瘘术后外观 Fig. 2 Postoperative appearance of intestinal fistula | |
|
Download:
|
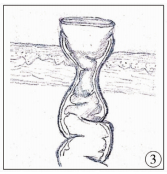
| 图 3 肠腔内“瓣样”皱襞结构纵断面示意图 Fig. 3 Longitudinal section diagram of flap-like plica structure in intestinal cavity | |

|
Download:
|
| 图 4 肠腔内“瓣样”皱襞结构横断面示意图 Fig. 4 Cross-sectional diagram of flap-like plica structure in intestinal cavity | |
术后5~7 d,待患儿肠功能恢复后予以水解婴儿配方奶粉喂养。造口护理均由同一组新生儿外科护理人员进行操作和指导,具体包括:①清洁造口周围皮肤; ②均匀涂抹造口粉及防漏膏; ③粘贴底盘裁剪适中的造口袋,使其封闭严密。造口周围皮肤红肿或破溃糜烂者,外涂莫匹罗星软膏和氯霉素氧化锌擦剂后再佩戴造口袋。
四、统计学处理采用SPSS18.0进行统计学分析,计量资料采用(x ±s)表示,两组间比较采用独立样本t检验;计数资料采用频数分析,因部分理论频数较小,故两组间率的比较采用Fisher确切概率法。通过计算pearson相关系数进行变量之间的相关性分析。以P<0.05为差异有统计学意义。
结 果活瓣式造瘘术组中,1例放弃治疗(为NEC肠穿孔,术后并发脏器功能衰竭);常规造瘘术组中,1例死亡(胎粪性腹膜炎,术中可见严重肠粘连肠坏死)。统计术后15~28 d患儿恢复情况(包括平均每日每百毫升进奶量对应的排便质量、平均每日每千克体质量对应的排便质量以及平均每周体质量增长量),详见表 2。可见与常规造瘘术组相比,活瓣式造瘘术组患儿每日每百毫升进奶量对应的排便质量显著降低(P<0.05),每日每千克体质量对应的排便质量显著降低(P<0.05),每周体质量增长量显著提高(P<0.05)。
|
|
表 2 两组患儿各项恢复指标对比( |
相关性分析结果显示,随着平均每日每百毫升进奶量对应的排便质量和平均每日每千克体质量对应的排便质量的减少,患儿平均每周体质量增长量明显升高(表 3)。同时我们通过临床观察发现,活瓣式肠造瘘术组患儿大便性状稀软,粪便水分含量明显少于常规造瘘术组。
|
|
表 3 患儿各项恢复情况指标间的相关性分析(rp) Table 3 Analysis of correlation between the recovery data of two groups of children with fistulation (rp) |
两组患儿术后均有不同程度的瘘口周围皮肤糜烂,活瓣式袢式造瘘术组中造瘘口周围皮肤糜烂范围≥3 cm者有2例(16.67%),常规造瘘术组中有4例(44.44%);在常规造瘘术组中,3例(33.33%)患儿术后出现造口处肠袢突出体外,但活瓣式袢式造瘘术组无一例肠管脱出。总之,与常规造瘘术组相比,活瓣式袢式造瘘术能在一定程度上预防肠管脱出并能够减轻瘘口周围皮肤糜烂程度,但两组间差异无统计学意义(P>0.05)。此外,两组均无一例出现造瘘口狭窄及术后肠梗阻。
讨 论文献报道小儿肠造瘘术后并发症的发生率较高:瘘周皮肤糜烂发生率约67.3%,脱水、电解质紊乱发生率约13.0%,肠管脱出发生率约38.2%,造瘘口狭窄发生率约9.7%,并有文献认为上述并发症可能与手术操作方法和技巧有关[2-4]。
随着外科医师对肠造瘘术认识的提高和手术操作技巧的改进,造瘘口狭窄、肠管回缩、出血和切口感染等的发生率得到了明显控制,但术后高排量、脱水及肠管脱出的发生率仍无明显改善。新生儿及婴幼儿容易因造瘘口大量肠液排出而出现严重脱水、电解质紊乱和营养不良等问题,从而使患儿承受巨大的痛苦,家庭背负沉重经济负担,同时上述因素还可能导致因长期全静脉营养带来的败血症、胆汁淤积、肝功能损害等各种并发症,使患儿病情进一步加重。有研究者提出通过肠液回输的方式来解决脱水问题,但由于新生儿及婴幼儿难以配合治疗,在实际操作中较为繁琐,家属难以较好地配合医生完成操作[5, 6];此外,回输液量不完全或远端肠管吸收差也会导致不能完全解决脱水、电解质紊乱等问题。肠管脱出时表现为黏膜水肿,呈环形脱出,增加了护理负担;重者表现为外突性肠套叠引起水肿、出血、溃疡,在肠管还纳时还可造成肠管黏膜破损、出血,脱垂时间较长时还可致肠管坏死,需要切除脱出的肠管,重新行肠造瘘术。因此,有必要进一步改进手术方式以减少这些并发症的发生。
传统肠造瘘方法是将腹膜层先与肠襻浆肌层间断缝合1周,再将深筋膜与肠襻浆肌层同样缝合1周,两肠襻间腹膜与深筋膜缝合数针,皮肤对应缝合。传统手术方法造瘘口缺乏类似回盲瓣的门控作用,出现腹压增加、肠功能紊乱时极易导致肠管脱垂,并伴有瘘口排便稀、次数多等现象。对于肠管脱垂的发生,多数学者认为可能与造瘘口处切口过大或术后腹压增加等因素有关,故强调手术切口大小应适当,缝合松紧应适度,建议腹壁上肠管应保留2.5~4.0 cm的长度,并提出特殊的手术技巧(如皮桥、皮下隧道、筋膜水平荷包缝合等)[3, 7]。这些手术技巧虽然在一定程度上预防了肠管脱出,但增加了造瘘口狭窄、切口感染、肠管出血等并发症的发生率,依旧无法有效预防套叠式肠管脱垂,总体上并未降低并发症的发生率。
为预防肠管脱出、减少粪便水分含量,本研究对肠造瘘手术方法进行改进:将肠管袢式拖出切口外,保留适当长度,双层缝合,使处于腹壁内的肠段形成“瓣样”皱襞结构。与既往常规肠造瘘术相比,活瓣式袢式造瘘术具有以下优点:①腹壁内肠段“瓣样”皱襞结构在设计构架上类似于回盲瓣,可有效阻止肠内容物过快地流出小肠,并使肠内容物向前运行时首先经过一段横向行程,达到减缓粪便中水分排出的目的;②造瘘口腹壁内袢式双侧肠管“瓣样”皱襞能够有效减小造瘘口直径的大小,可对抗因腹压增加对造瘘口产生的压力,一定程度上预防肠管的脱出;③腹壁内双侧肠管活瓣式皱襞结构所减小的造瘘口直径并非解剖意义上的切口过小,因此并不会造成瘘口狭窄。本研究通过比较常规肠造瘘术及活瓣式肠造瘘术后患儿粪便水分含量及并发生的发生率,发现肠造瘘口处腹壁内肠段的“瓣样”皱襞结构有助于减少造瘘口排量,使粪便水分含量明显下降,并能够减少脱水、电解质紊乱及肠管脱出等发生。此外,相关性分析结果表明粪便水分含量的减少与患儿体重的增长具有相关性,这一结果符合小婴儿体内物质平衡与生长发育的正常关系,也说明“瓣样”皱襞结构可能有利于营养物质的吸收,促进体重的增长。在预防肠管脱出及减轻瘘口周围皮肤糜烂程度方面,两组差异无统计学意义,可能与样本量较小有关,有待通过进一步扩大样本量,得出外推能力更强的结论。
| 1 |
Koike Y, Uchida K, Nagano Y, et al. Enteral refeeding is useful for promoting growth in neonates with enterostomy before stoma closure[J]. J Pediatr Surg, 2016, 51(3): 390-394. DOI:10.1016/j.jpedsurg.2015.08.058. |
| 2 |
Steinau G, Ruhl KM, Hornchen H, et al. Enterostomy complications in infancy and childhood[J]. Langenbecks Arch Surg, 2001(386): 346-349. DOI:10.1007/s004230100243. |
| 3 |
唐维兵, 徐小群, 耿其明, 等. 新生儿结肠造瘘术165例分析[J]. 临床小儿外科杂志, 2008, 7(5): 41-43. DOI:10.3969/j.issn.1671-6353.2008.05.014. Tang WB, Xu XQ, Geng QM, et al. Analysis of neonatal colostomy:a report of 165 cases[J]. J Clin Ped Sur, 2008, 7(5): 41-43. DOI:10.3969/j.issn.1671-6353.2008.05.014. |
| 4 |
Lu Q, Zhou XY, Liu ZY. Enterostomy closure:how to select an opportunity after enterostomy in children[J]. Chinese Journal of Contemporary Pediatrics, 2012, 14(1): 69-70. |
| 5 |
董琦, 林海, 李权, 等. 肠液回输在婴幼儿小肠造瘘术后的应用[J]. 实用医学杂志, 2012, 28(8): 1382-1383. DOI:10.3969/j.issn.1006-5725.2012.08.068. Dong Q, Lin H, Li Q, et al. Enteral refeeding in infants with enterostomy[J]. J Pra Med, 2012, 28(8): 1383-1384. DOI:10.3969/j.issn.1006-5725.2012.08.068. |
| 6 |
周佳亮, 葛午平, 田松, 等. 肠液回输治疗新生儿肠造瘘术后短肠综合征[J]. 临床小儿外科杂志, 2018, 17(7): 537-541. DOI:10.3969/j.issn.1671-6353.2018.07.014. Zhou JL, Ge WP, Tian S, et al. Enteral refeeding in neonates with short bowel syndrome[J]. J Clin Ped Sur, 2018, 17(7): 537-541. DOI:10.3969/j.issn.1671-6353.2018.07.014. |
| 7 |
Pena A, Krieger M, Levitt MA. Colostomy in anorectal malformations:a procedure with serious but preventable complications[J]. J Pediatr Surg, 2006, 41(4): 748-756. DOI:10.1016/j.jpedsurg.2005.12.021. |
 2020, Vol. 19
2020, Vol. 19


