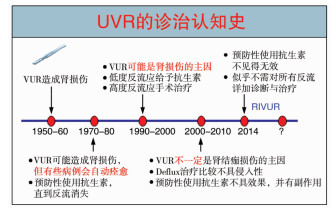
关于膀胱输尿管反流(vesicoureteral reflux, VUR)的认知最近有了巨大的改变。20世纪末,该病被大多数儿科医师认识。大致而言,医师们认为:幼儿发热应建议做尿液检查,如果发现尿路感染,则进一步行排尿性膀胱尿道造影(voiding cystourethrography,VCUG)检查。因此可以发现许多VUR病例。VUR患儿如果不治疗,可能会因感染造成肾损伤。损伤严重的病例,可能造成肾衰竭。因此,VUR患儿应长期随访,每日应预防性使用抗生素,以避免尿路感染。VUR轻者自动痊愈的概率较高,严重者经长期随访而未痊愈,则需要手术治疗[1]。这样的观念出自由下向上思考问题。换而言之,是下泌尿道的问题造成上泌尿系统损伤。
上述观点与思路由1950 — 1960年代延续到1980年代。自那以后,各国医学中心开始大规模VUR病例的随访研究。自1985年开始,对VUR的研究从单中心过渡至多中心研究。大家希望能在短时间内收集到不同严重程度的VUR病例,找出真正的疾病史。直到20世纪末才有完善的数据供医师参考如何分类治疗该种病例。例如,双侧Ⅳ级VUR被认为必须及早行手术治疗,因为自愈率低而肾脏受损概率高。这种大样本长期随访研究数据以哈佛大学波士顿儿童医院2009年的论文记载最完整,但也代表这种由下向上思考模式的终点[2]。此论文至今仍然是一项重要的参考,但是判断反流程度以及究竟多少VUR患儿在多长时间内反流消失,已经不是临床关注的重点。关于VUR的关注重点已经转移为:VUR不是一项必须关注的疾病,它只是一种现象。
20世纪末(1999年),新的证据及新的论证转向CAPUT先天性肾损伤理论[3]。这个理论的核心是绝大多数肾萎缩及肾瘢痕是先天形成的。初生婴儿即可能存在严重反流,明显肾萎缩。并非是尿路感染造成的后天肾损伤。感染造成的损伤只是肾瘢痕的小部分成因。既然CAPUT认为反流不是肾损伤的主要原因,过去针对反流设计的检查、治疗和随访,都需要进行重新修正。
就检查而言,既然VUR并非造成肾萎缩及肾瘢痕的重要原因,检出VUR是否必要?VCUG辐射量大,作为一项侵入性检查,会增加患儿痛苦,应尽量避免。超声及核医学检查或许可以取代VCUG成为主要的检查手段。有大量研究结果显示超声及核医学检查的假阳性、假阴性比率较低,大有取代VCUG的趋势。就预防性使用抗生素而言,其疗效各家不同。许多研究表明预防性使用抗生素实乃非必要性处置,其效果存疑,应根据患儿个体因素选择性使用。
这种对传统观念的颠覆,使得各国在21世纪初发起大型研究,各大医学会(而非单独医学中心)以及各主要医学杂志争相表达立场。意大利、英国、澳洲、瑞典及美国都发表了得到大家认可的研究成果。英国的研究[4]建议6个月以内的婴儿可做VCUG检查,但随后的医疗过程中不应再重复行VCUG检查。瑞典的研究发现对于分级程度高的VUR患儿可以采用预防性使用抗生素、注射玻尿酸以及手术治疗等方式。它认为重度反流患儿,保守治疗的效果不如手术治疗。这一结论在澳洲一项长期大样本随访研究结果中得到部分支持,但澳洲随访结果发现,积极治疗有效率只比保守观察治疗高6%[5]。不过,美国国立卫生研究院(National Institutes of Health,NIH)支持的大型研究RIVUR计划,2014年发表的结果仍认为预防性使用抗生素治疗VUR的效果比不使用抗生素好[6, 7]。
各大医学会也都发表临床指南,2010年美国小儿科医学会(American Academy of Pediatrics,AAP)发表观点,认为首次发生尿路感染的婴幼儿,DMSA检查可发现57%的病例存在急性肾盂肾炎;长期随访DMSA有15%的病例存在肾新瘢痕。有VUR的婴幼儿与没有VUR的婴幼儿相比,发生肾盂肾炎的危险性高1.5倍(relative risk),肾瘢痕的危险性高2.6倍。Ⅲ级以上严重反流者比低度反流者发生肾瘢痕的危险性高2.1倍[8]。不过,2011年AAP不支持预防性使用抗生素,他们认为治疗效果没有明显差别[9]。至于检查方面,AAP认为[10]超声加上核医学检查存在一定假阳性、假阴性比率,是不能取代VCUG的。尽管NIH研究结果支持较严重VUR预防性使用抗生素是有意义的,而AAP仍坚持无需预防性使用抗生素。
而对于手术治疗或注射玻尿酸治疗VUR的效果也是有限的。手术确实能减少发热性尿路感染,但对于防止新生肾瘢痕、减少感染,都无明显效果。既然手术及预防性使用抗生素都不推荐,注射玻尿酸也非必要。许多研究认为注射玻尿酸的效果逐年下降,反流再现及每年均需行VCUG检查,这样会给患儿及其家庭带来负担。注射玻尿酸不再成为取代手术的流行趋势[11]。美国泌尿科医学会2011年指出,手术并非完全无意义,多次感染(尤其是发热性感染)、单肾、年龄较大,且反流仍然未好,应考虑接受输尿管再植术[12]。Journal of Urology Pediatrics也发表了类似论点。
目前由于VUR病例各异,自然会有不同的治疗意见及治疗结果,未能取得一致性结论。大家达成共识的是由上向下的思考观念是正确的。轻度反流不需检查、无需预防性使用抗生素,不需随访。但重度反流应多方考虑,包括是否有排便功能异常、家属倾向、医师意见、病患年龄、是否伴随其他先天性泌尿系统异常等。如果有排便功能异常应高度重视,努力争取家长参与治疗。
结论:应由上往下思考如何适当处理VUR(反流): ①减少VCUG检查次数; ②仅针对高危险人群随访; ③减少低度反流病例不必要的治疗。
低度VUR (Ⅰ,Ⅱ级)处理原则:①无需随访; ②无需预防性使用抗生素; ③无需进一步影像学检查。
高度VUR(Ⅲ~Ⅴ级)处理原则:应采用个别化诊治。
|
综上,VUR治疗虽然目前尚处于混乱局面,但曙光已露,较上世纪而言,病患已减少了许多不必要的检查及不必要的长期服药或手术。相信未来将会更精准设计出个体化处理VUR的原则。中国可以直接跳上保守处理VUR的列车,无须再经历大量辩证和过度医疗的过程,实属大幸。
► 张潍平(首都医科大学附属北京儿童医院)
我仔细阅读了这篇文章,张教授的观点独辟蹊径,很有道理。他对VUR的处理方法和方式从侧面反映了我们处理一些小儿泌尿外科疾病的走向。临床工作不跟风、不盲从很重要。
► 刘沛(首都医科大学附属北京儿童医院)
EAU指南指出对于VUR的评估提到了down-top和top-down的评估方式都可以使用,从上而下的评估可能漏诊5%~27%的VUR,但其中大部分病例为低级别反流,这样可避免超过50%VUR患儿行VCUG检查。每种观点和每种治疗方法都有利弊,权衡利弊,让患儿及其家长更多地参与治疗方案的选择。绝对化的“治还是不治”不是唯一的选择,还有其他很多选项。
► 徐卯升(上海交通大学医学院附属新华医院)
对于国内诊疗VUR而言,不正规的行VCUG检查,不重视DMSA及血清肌酐随访在临床工作中很常见。在没有排除或治疗膀胱功能具体问题的情况下轻易做抗反流手术,抑或放任不管,都应尽量避免。
► 孙宁(首都医科大学附属北京儿童医院)
近年外国学者对于原发性VUR的一些争议点做了些研究,张北叶教授撰文介绍的比较全面,需要注意的是:关于原发性膀胱输尿管反流,上面徐卯升教授提出的2个极端问题很重要。国内确实普遍存在这种状况,因此张教授的文章需要仔细阅读和全面理解。反流造成感染导致肾瘢痕进而肾功能衰竭,需要外科积极干预,但有诸多漏洞和影像学因素,使这个观点不能成立。传统“自下而上”和新提出的“自上而下”的观念都存在各自的局限,不是对与错或先进与落后的关系。需要对具体病人权衡利弊后再做选择。
► 黄立渠(南京医科大学附属南京儿童医院)
VUR治疗方案有很多观点,各观点存在的争议较大。VUR的治疗就像应用抗生素每公斤体重的剂量,有一个范围。只要你用药剂量在比较新的说明书建议的范围里就是对的。不是说最新的就是对的。所以VUR的治疗充满了医生的思辨能力。
► 吕逸清(上海市儿童医院)
同意徐老师和孙老师的观点,无论“自上而下”还是“自下而上”的观念,都有一定局限性,而且不能只把目光放在反流和肾功能上,膀胱的问题很多时候会更加关键,应该对大龄患儿常规进行尿动力检查,同时积极处理各种下尿路病变。比起国内更注重手术方式的探讨,外国学者对诊疗的原则更加重视一些,更注重求“道”而非求“技”。
► 杨屹(中国医科大学附属盛京医院泌尿外科)
非常同意各位的观点。除了这次全面总结了关于VUR的观点演变和目前认识中存在的问题,张教授上次开会时还重点阐述了一个观点,尿道宽、输尿管开口直径较尿道窄,为何还往管径细的地方反流呢?是否存在尿道和盆底肌功能的问题,这是首先需要考虑和解决的。
张教授还强调的一个观点是肾萎缩、肾瘢痕是先天性的,和后天VUR、UTI没有明确关系。因此,对于VUR的检查、治疗和随访,都需要进行重新修正。有一些肾脏发育不良合并VUR是先天性的,还有很多与后天的VUR及UTI有关。不过,有VUR的患儿没有UTI,或没有VUR但是有UTI也出现瘢痕,也有患者有VUR或UTI,但是没有肾瘢痕。因此,我们需要找出高危人群,对于高危人群还是应该干预。
► 唐达星(浙江大学医学院附属儿童医院)
临床医生除了要不断追踪最新的研究成果,更新自己的理念以外,还需要不断地深入思考,尤其是当我们遇到临床问题的时候,实践与原有的理论不符合时,就需要积极地凝练临床问题,并进行深入研究。
► 吴荣德(山东省立医院)
①关于肾瘢痕形成的原因,说是先天性的问题,不知文献和研究证据是否充足?是在肾胚胎发育过程中,一些肾单位本身就发育成了肾瘢痕?还是胎儿期即发生了反流,引起肾瘢痕?如果是后者,以此推断在出生后继续反流,是否仍然会继续发生和加重肾瘢痕?②文中最后提到轻度反流可以不治疗,重度反流需要治疗,这个观点应该已达成共识。③在医学上,“反流”只是一种临床现象,输尿管入膀胱处发育异常,没有形成良好的抗反流机制。对于这种病理状态,如果病人出现明显症状,像反复尿路感染或进行性肾功能减退,则不管反流是哪一级都需要外科治疗,当然,反流级别越高,出现症状的概率也越大,但临床上也的确发现有Ⅰ~Ⅱ级反流的患儿也会出现反复尿路感染,也需要手术干预,抗反流手术后症状也多数会消失或缓解。而少数Ⅲ~Ⅳ级反流的患儿症状却并不严重,就无需处理。因此,个人认为,目前需要做的是对有明显症状的病人进行治疗,而不是一味的观察和等待。我们要知道,反复UTI对于病人和家长来说是很痛苦的事情。
| 1 |
Working Group of the Research Unit of the Royal College of Physicians. Guidelines on the management of acute urinary tract infection in childhood[J]. J R Coll Physicians Lond, 1996, 25(1): 36-43. |
| 2 |
Carlos RE, Carlo CP, Dionne AG, et al. Nomograms for predicting annual resolution rate of primary vesicoureteral reflux:results from 2462 children[J]. J Urol, 2009, 182(41): 1535-1541. DOI:10.1016/j.juro.2009.06.053. |
| 3 |
John CP, Brock JW 3rd, Mark CA, et al. How they begin and how they end:classic and new theories for the development and deterioration of congenital anomalies of the kidney and urinary tract, CAKUT[J]. J Am Soc Nephrol, 1999, 10(9): 2018-2028. |
| 4 |
Evidence-based recommendations on diagnosing and managing urinary tract infections (UTIs/water infections) in children and young people under 16NICE Clinical guideline(CG54) Published August 2007.
|
| 5 |
Saadeh SA, Mattoo TK. Managing urinary tract infections[J]. Pediatr Nephrol, 2011, 26(11): 1967-1976. DOI:10.1007/s00467-011-1801-5. |
| 6 |
Hari P, Bagga A. Antimicrobial prophylaxis for children with vesicoureteral reflux[J]. N Engl J Med, 2014, 371(11): 1071-1072. DOI:10.1056/NEJMc1408559. |
| 7 |
Carpenter MA, Hoberman A, Mattoo TK, et al. The RIVUR trial:profile and baseline clinical associations of children with vesicoureteral reflux[J]. Pediatrics, 2013, 132(1): e34-e45. DOI:10.1542/peds.2012-2301. |
| 8 |
Shaikh N, Ewing AL, Bhatnagar S, et al. Risk of renal scarring in children with a first urinary tract infection:a systematic review[J]. Pediatrics, 2010, 126(6): 1084-1091. DOI:10.1542/peds.2010-0685. |
| 9 |
Subcommittee on Urinary Tract Infection, Steering Committee on Quality Improvement and Management, Roberts KB. Urinary tract infection:clinical practice guideline for the diagnosis and management of the initial UTI in febrile infants and children 2 to 24 months[J]. Pediatrics, 2011, 128(3): 595-610. DOI:10.1542/peds.2011-1330. |
| 10 |
Mantadakis E, Vouloumanou EK, Georgantzi GG, et al. Acute Tc-99m DMSA scan for identifying dilating vesicoureteral reflux in children:a meta-analysis[J]. Pediatrics, 2011, 128(1): e169-e179. DOI:10.1542/peds.2010-3460. |
| 11 |
Routh JC, Inman BA, Reinberg Y. Dextranomer/hyaluronic acid for pediatric vesicoureteral reflux:systematic review[J]. Pediatrics, 2010, 125(5): 1010-1019. DOI:10.1542/peds.2009-2225. |
| 12 |
Peters CA, Skoog SJ, Arant BS Jr, et al. Summary of the AUA guideline on management of primary vesicoureteral reflux in children[J]. J Urol, 2010, 184(3): 1134-1144. DOI:10.1016/j.juro.2010.05.065. |
 2019, Vol. 18
2019, Vol. 18
